|
English version is here.

アンケートにご協力を!
ご感想をお寄せ下さい
このページへリンクを張る際は,
お手数ですが
管理人までご一報ください
|
ホーム > なんごろく >
なんごろく−骨粗鬆症
診断
 骨密度 (項目新設2010/2/28,最終更新2010/2/28) 骨密度 (項目新設2010/2/28,最終更新2010/2/28)
骨粗鬆症の診断は,骨密度を用いて行います.
骨粗鬆症ガイドライン2006では,DXA(駆幹骨二重エックス線吸収法)で測定した骨密度(BMD)を用いて判定すると書かれています.
測定部位は,大腿骨近位部と腰椎を用います.
大腿骨近位部: 欧米で推奨されているが,日本人では測定精度が低いとされている
腰椎: 大腿骨近位部で十分測定されていない場合に用いる
YAMの70%未満を骨粗鬆症と定義
※YAM: Young adult mean.健常若年女性の骨密度を基準に,その割合を測定したもの.
欧米では,T scoreを指標としており,-2.5SD未満を骨粗鬆症と定義している.
YAM 70%はT score -2.5SDに相当
ただし,近年では,骨密度単独では,骨の強度は表せないと考えられており,以下のFRAXという新しい指標が開発されている.
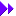 FRAX(R)(新しい骨強度の指標) (最終更新2017/12/9) FRAX(R)(新しい骨強度の指標) (最終更新2017/12/9)
骨の強度の評価にDXAで測定した骨密度(BMD)を用いるのは,AGEs架橋の影響を考慮に入れていないために,不適当と言われ始めています(Q J Med 2008;101:605)(詳細はこちら).
そこで,WHOが新たなツールとして,WHO骨折リスク評価ツールを作りました.
10年以内の骨折発生リスクを計算します.
これは,コホート研究の結果をメタ分析して作成され,以下の項目が危険因子として挙げられています.
・年齢
・性別
・体重
・身長
・骨折歴
・両親の大腿骨近位部骨折歴
・現在の喫煙
・糖質コルチコイド
・関節リウマチ
・続発性骨粗鬆症
・アルコール摂取(1日3単位以上)
・大体骨頭部BMD(g/cm2)
とても便利な評価ツールですが,作成過程が明らかにされておらず,また大腿骨頸部骨折の原因として最も重要な転倒が危険因子に含まれていないのが問題です.
FRAX(R)と診療ガイドラインの基準(DXA)のどちらを用いるかについては,診療ガイドライン上では,薬物治療開始基準は主治医に任せるとされており(なんで判断を放棄する!),現場としては混乱の原因となることが危惧されます.
なお,FRAX(R)はweb上で簡単にスコアリングすることが可能です.
シェフィールド大学・WHO代謝性骨疾患共同研究所が作成したサイトに,日本語での計算ツールがあります.
ただ,BMDのみや年齢や骨折歴だけでも同等の予測ができるので,そんなに複雑にしなくても良いのではないかという論文(Arch Intern Med 2009;169:2087)も出ています.
また,FRAX(R)ではなく,独自の危険因子を元に10年骨折リスクを算出し,BMDに加えてその発症リスクを伝えると骨粗鬆症薬の処方が減ったにもかかわらず,骨折の発症率は変わらなかったという前後比較試験(Ann Intern Med 2010;153:580)もあります.
また,FRAX(R)は40歳未満と90歳を超える年齢には対応していません.40歳未満は40歳として,90歳を超える場合は90歳として計算されます.
全身性ステロイド使用を考慮したFRAX(R)の調整
FRAB(R)の問題の1つに,全身性ステロイドの用量が考慮されていないことが挙げられます.一般的に全身性ステロイドの使用量に比例して骨折のリスクも上がるとされています.そのため,全身性ステロイド使用患者の骨折リスク評価では,ステロイドの用量を考慮したFRAX(R)の調整が必要です.
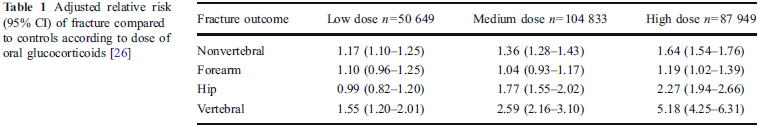
全身性ステロイド使用患者の骨折リスク評価におけるFRAX(R)の調整は,Osteoporos Int 2011;22:809に示されています.
これによると,Low dose(PSL<2.5mg/日相当),Medium dose(PSL 2.5〜7.5mg/日相当),High dose(PSL≧7.5mg/日相当)で用量依存性に骨折リスクが上がることがわかります.
これを受けて,FRAX(R)によって算出される10年大腿骨頸部骨折リスクと骨粗鬆症性骨折リスクを以下の表に従って調整します.
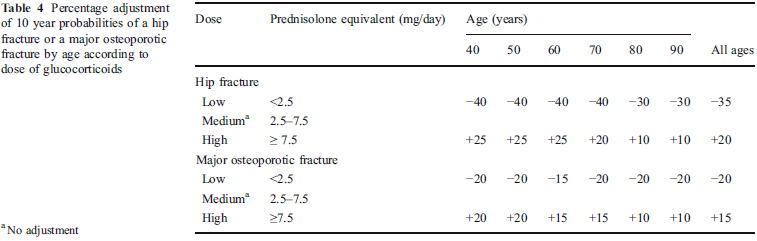
例えば,PSL 10mg/日相当を使用している62歳男性では,FRAX(R)による10年骨折リスクが骨粗鬆症性骨折が6.7%,大腿骨頸部骨折が1.7%だったとすると,ステロイド調整後のリスクは,それぞれ+15%と+25%となるので,7.7%と2.1%となります.一方,この患者がPSL
2mg/日相当しか飲んでいなかったとすると,それぞれ-15%と-40%となるので,5.7%と1.0%となります.単純にパーセンテージを足し引きするわけではないので,ご注意下さい.
カルシウムとビタミンDの推奨量と摂取量
厚生労働省の日本人の食事摂取基準(2020年版)によれば,1日に摂取べきカルシウムとビタミンDの推奨量は以下のとおりです.
- カルシウム:700〜800mg
- ビタミンD:10〜20mcg(400〜800IU)
これに対して,平成元年の「国民健康・栄養調査」によると,日本人の栄養素など摂取量の平均値は以下のようになっています.
- カルシウム:505mg
- ビタミンD:6.9mcg(276IU)
カルシウムとビタミンD製剤の効果まとめ
下図にカルシウム,ビタミンD製剤の効果のまとめを示します.
太字のところが有意差があったところです.基本的に,カルシウムとビタミンD単独では効果が期待できません.投与するならば,カルシウム+ビタミンDが原則です.
しかし,前述のように本邦で利用できるカルシウム製剤の用量設定に限界があること,高カルシウム血症や腎結石などの副作用の頻度も高くなることを考慮すると,脆弱患者や他の骨粗鬆症治療薬を使用する場合には,カルシウム補充は食事からの摂取を促し,ビタミンDのみを薬剤として服用するのが現実的な方法と考えられます.一方,骨粗鬆症治療薬を使用しない非脆弱患者では,カルシウム製剤もビタミンDも使用せず生活指導と転倒予防のみ行うので良いと考えます.
| |
骨密度 |
全骨折 |
椎体骨折 |
非椎体骨折 |
大腿骨近位部骨折 |
副作用 |
備考 |
| カルシウム |
プラセボと比較して椎体骨BMD 0.46%上昇,大腿骨近位部BMD 2.23%上昇1) |
RR 0.89(0.81〜0.96)2) |
RR 0.86 (0.74〜1.00)2) |
|
RR 0.95(0.76〜1.18)2) |
消化不良,便秘,腎結石
心筋梗塞RR 2.24(1.20〜4.17)3)
脳卒中RR 1.44(0.90〜2.31) 3)
|
|
| ビタミンD |
プラセボと比較して椎体骨BMD -4.0 g/cm2 (-2.06〜1.25),大腿骨頚部BMD 0.98 g/cm2 (0.10〜1.85)4) |
全体:RR 1.03(0.96〜1.11)5)
骨折一次予防:RR 1.03(0.95〜1.12)5)
骨折二次予防:RR 1.01(0.84〜1.21)5) |
全体:RR 1.03(0.76〜1.39)5)
骨折一次予防:RR 1.00(0.74〜1.36)5)
骨折二次予防:RR 1.79(0.38〜8.37)5) |
全体:RR 1.05(0.96〜1.14)5)
骨折一次予防:RR 1.06(0.96〜1.16)5)
骨折二次予防:RR 1.02(0.85〜1.24)5) |
全体:RR 1.12(0.98〜1.29)5)
骨折一次予防:RR 1.12(0.97〜1.30)5)
骨折二次予防:RR 1.08(0.72〜1.62)5) |
高カルシウム血症,高カルシウム尿症,腎結石
特にカルシトリオールで多い5) |
転倒予防効果:(OR 0.66(0.44〜0.98)6) |
| カルシウム+ビタミンD |
|
全体:RR 0.95(0.90〜0.99)5)
骨折一次予防:RR 0.95(0.90〜1.00)5)
骨折二次予防:RR 0.93(0.79〜1.10)5)
施設入所者:RR 0.85(0.74〜0.98)5)
自宅生活者:RR 0.96(0.91〜1.01)5) |
全体:RR 0.89(0.74〜1.09)5)
骨折一次予防:RR 0.90(0.74〜1.10)5)
骨折二次予防:RR 0.34(0.04〜3.20)5) |
全体:RR 0.86(0.78〜0.96)5)
骨折一次予防:RR 0.84(0.74〜0.95)5)
骨折二次予防:RR 0.93(0.77〜1.13)5) |
全体:RR 0.84(0.74〜0.96)5)
骨折一次予防:RR 0.82(0.71〜0.94)5)
骨折二次予防:RR 1.02(0.71〜1.47)5)
施設入所者:RR 0.75(0.62〜0.92)5)
自宅生活者:RR 0.91(0.77〜1.09)5) |
|
|
RR:Risk ratioリスク比,OR:Odds ratioオッズ比
1) Osteoporos Int 2009;20:2135
2) BMJ 2015;351:h4580
3) BMJ 2008;336:262
4) Endocr Rev 2002;23:560
5) Cochrane Database Syst Rev 2014;(4):CD000227
6) Lancet 2005;365:1621
各食品中のカルシウム含有量
カルシウム製剤のみの投与での骨折予防効果ははっきりしていません.それどころか逆にリスクを上げる可能性や,副作用が懸念されます.したがって,骨粗鬆症患者に対するカルシウム製剤単独の使用は避けるべきと思います.
しかし,骨粗鬆症患者での骨折予防で用いられる薬剤はカルシウム・ビタミンDの併用が基本になっています.そのためビスホスホネートなどを使用する場合には,必要なカルシウム摂取量に満たない患者では,食事からカルシウムを補うように指導します.カルシウム製剤は,上述のように副作用も報告されているため,なるべく食事から補うのがよいでしょう.下表のカルシウムを多く含む食材を取り入れるようにアドバイスするとよいです.
| |
カルシウム(mg) |
ビタミンD(IU) |
ビタミンK(μg) |
| 牛乳(コップ1杯:200ml) |
220 |
12 |
2 |
| プロセスチーズ(1切れ:20g) |
126 |
|
0.4 |
| プレーンヨーグルト(小1カップ:100g) |
120 |
0 |
1 |
| アイスクリーム(小1カップ:100g) |
140 |
0.1 |
3 |
| 納豆(1パック:40g) |
36 |
0 |
240 |
| 木綿豆腐(1/3丁:100g) |
86 |
0 |
13 |
| 枝豆(ゆで100g) |
76 |
0 |
33 |
| 小松菜(ゆで100g) |
150 |
0 |
320 |
| チンゲンサイ(ゆで100g) |
120 |
0 |
120 |
| ひじき(ゆで50g) |
75 |
0 |
180 |
| 干しシイタケ(100g) |
10 |
12.7 |
0 |
| マイワシ(丸干し100g) |
440 |
50 |
1 |
| 干しえび(大さじ1:10g) |
710 |
0 |
0 |
| しらす干し(大さじ1:10g) |
52 |
6.1 |
0 |
| シジミ(中10個:50g) |
120 |
0.1 |
1 |
| ししゃも(生干し,焼き:10g) |
36 |
0.06 |
0.1 |
国内で処方できるカルシウム製剤
国内で利用できるカルシウム製剤は以下のとおりです.灰色で塗ってあるところは添付文書の適応症欄に「骨粗鬆症」が含まれているものです.
| 製剤 |
カルシウム含有量 |
適応症 |
用法及び用量 |
1日投与カルシウム量 |
禁忌 |
| 無機化合物 |
沈降炭酸カルシウム錠250mg/500mg
カルタレチン錠250/500
カルタン錠250/500 |
40%
100mg/250mg錠
200mg/500mg錠
|
下記患者における高リン血症の改善
保存期及び透析中の慢性腎不全患者 |
1日3.0gを3回に分割,食直後 |
1200mg |
1.甲状腺機能低下症の患者〔カルシウムの利用が亢進し、症状を増悪するおそれがある。〕
2.炭酸カルシウムに対し過敏症の既往歴のある患者 |
| 炭カル錠500 |
40%
200mg/500mg錠 |
下記疾患における制酸作用と症状の改善
胃・十二指腸潰瘍、胃炎(急・慢性胃炎、薬剤性胃炎を含む)、上部消化管機能異常(神経性食思不振、いわゆる胃下垂症、胃酸過多症を含む) |
1日1〜3gを3〜4回に分割 |
400〜1200mg |
甲状腺機能低下症又は副甲状腺機能亢進症の患者[症状を悪化させるおそれがある。] |
| リン酸水素カルシウム |
23.3%
233mg/1g |
〇下記代謝性骨疾患におけるカルシウム補給
くる病,骨粗鬆症,骨軟化症
〇妊娠・授乳時におけるカルシウム補給 |
1日3gを3回に分割 |
699mg |
1.高カルシウム血症の患者〔症状を悪化させることがある。〕
2.腎結石のある患者〔症状を悪化させることがある。〕
3.重篤な腎不全のある患者〔カルシウム排泄低下により,高カルシウム血症があらわれるおそれがある。〕 |
| 塩化カルシウム |
36%
360mg/1g |
低カルシウム血症に起因する下記症候の改善
テタニー、テタニー関連症状 |
塩化カルシウム水和物として、通常成人1回1〜2gを約5%水溶液にして1日3回 |
360〜720mg |
1.高カルシウム血症の患者〔高カルシウム血症を悪化させるおそれがある。〕
2.腎結石のある患者〔腎結石を助長するおそれがある。〕
3.重篤な腎不全のある患者〔組織への石灰沈着を助長するおそれがある。〕 |
| 有機化合物 |
乳酸カルシウム |
13%
130mg/1g |
1. 低カルシウム血症に起因する下記症候の改善
テタニー
2. 下記代謝性骨疾患におけるカルシウム補給
妊婦・産婦の骨軟化症
3. 発育期におけるカルシウム補給 |
1回1gを1日2〜5回 |
130mg |
1.高カルシウム血症の患者〔高カルシウム血症を増悪させるおそれがある。〕
2.腎結石のある患者〔腎結石を増強させるおそれがある。〕
3.重篤な腎不全のある患者〔カルシウム排泄低下により、高カルシウム血症があらわれるおそれがある。〕 |
グルコン酸カルシウム
カルチコール末 |
9.2%
92mg/1g |
低カルシウム血症に起因する下記症候の改善
テタニー,テタニー関連症状
小児脂肪便におけるカルシウム補給 |
1日1〜5gを3回に分割 |
92〜460mg |
1.高カルシウム血症の患者
2.腎結石のある患者[腎結石を助長するおそれがある。]
3.重篤な腎不全のある患者[組織への石灰沈着を助長するおそれがある。]
4.エストラムスチンリン酸エステルナトリウム水和物を投与中の患者(「相互作用」の項参照) |
L-アスパラギン酸カルシウム錠200mg
アスパラ-CA錠200 |
11.2%
22.4mg/200mg錠 |
低カルシウム血症に起因する下記症候の改善
テタニー、テタニー関連症状
下記代謝性骨疾患におけるカルシウム補給
骨粗鬆症、骨軟化症
発育期におけるカルシウム補給
妊娠・授乳時におけるカルシウム補給 |
1日1.2g(6錠)を2〜3回に分割 |
134.4mg |
1.高カルシウム血症の患者〔高カルシウム血症を増悪させるおそれがある。〕
2.腎結石のある患者〔腎結石を増強させるおそれがある。〕
3.重篤な腎不全のある患者〔カルシウム排泄低下により、高カルシウム血症があらわれるおそれがある。〕 |
骨粗鬆症治療で利用できるカルシウム製剤は,リン酸水素カルシウムとL-アスパラギン酸カルシウム錠200mg/アスパラ-CA錠200のみです.リン酸水素カルシウムは散剤で,1日3g服用するとカルシウムとしては699mg摂取できるのに対して,L-アスパラギン酸カルシウム錠200mg/アスパラ-CA錠200は錠剤ですが,1日1.2g(6錠)服用するとカルシウムとしては134.4mgしか摂取できません.しかし,腸管からの吸収率は2〜4割位で,無機塩の方が吸収が悪いとされていますので,実際のところはどちらを利用してもほとんど変わらないといえます.いずれにしても,どのカルシウム製剤を選んでも投与量として十分とはいえません.したがって他の骨粗鬆症治療薬を使用する際もカルシウム製剤の併用は必須とは考えていませんが,もし使うならば,剤形の違いで散剤か錠剤かを選ぶのが現実的でしょう.アスパラCA 6錠分3(134.4mg/日)が最も簡便で現実的と思います.
添付文書上は,高カルシウム血症の患者,腎結石のある患者,重篤な腎不全のある患者で禁忌になっているので注意が必要です.
ビタミンD欠乏の評価
脂溶性ビタミンであるビタミンDには,植物に多いビタミンD2(エルゴカルシフェロール)と動物に多いビタミンD3(コレカルシフェロール)とがあり,ヒトではビタミンD3が重要な役割を果たしています.ビタミンD3には天然型と活性型とがあり,食品や日光浴から得られた天然型ビタミンD(コレカルシフェロール)は肝臓から腎臓に運ばれて活性型ビタミンD3(1,25-(OH)2D3,カルシトリオール)に変換されます.活性型ビタミンD3は腸管からのカルシウムの吸収を促進し,尿中からの排泄を抑制し,骨から血中へのカルシウム放出を促進することによって血清カルシウム濃度を高めます.
世界的には天然型ビタミンD3が処方箋薬として販売されていますが,日本では活性型ビタミンD3のみが利用可能です.国内で販売されている活性型ビタミンD3には,カルシトリオール(ロカルトロール(R)),アルファカルシドール(ワンアルファ(R),アルファロール(R)),エルデカルシトール(エディロール(R)),ファレカルシトリオール(フルスタン(R),ホーネル(R))があります.二次性副甲状腺機能亢進症,副甲状腺機能低下症で用いるファレカルシトリオール以外は骨粗鬆症で利用できます.なお,ビタミンD製剤は一般的にカルシウム製剤より吸収がよく,食事の有無に関わらず単回投与でよいとされます.
ビタミンD血中濃度測定は,カルシジオール(25(OH)D)の濃度で評価します.薬理活性を持つ1,25-(OH)2D3は半減期が15時間しかなく,また副甲状腺ホルモン,カルシウム,リン酸によって厳密に管理されているため,極端なビタミンD欠乏にならない限り1,25-(OH)2D3は減少しないため,ビタミンDの欠乏の評価に適さないのです.25(OH)Dの血中濃度は 15 ng/ml (37.5 nmol/L) 以上あれば十分とされています(一般的には,20 ng/dL未満がビタミンD欠乏とされていますが...).
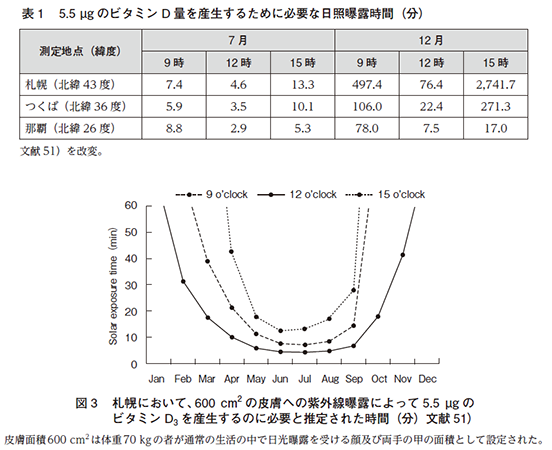
日照曝露時間によるビタミンDの産生
10mcgのビタミンD産生に必要な日照量は,600cm2(顔面及び両手の甲の面積に相当)の皮膚であれば,皮膚に紅斑を起こす最小の紫外線量(minimal erythemal dose: MED)の1/3であることがわかっています(Photochem Photobiol 2016;92:863).したがって,皮膚に有害な作用を起こさない範囲で,ビタミンD産生に必要な紫外線量を確保することが現実的に可能です.
ただ,緯度と季節と時間によって,5.5mcgのビタミンD量を産生するために必要な日照曝露時間は3分〜45時間と大きく差があります(J Nutr Sci Vitaminol (Tokyo) 2013;59:257).場所によっては,日光浴のみで1日に必要とされるビタミンDが確保することも可能です.
ビタミンD製剤はどれを選ぶか
ビタミンD製剤は単独では骨折予防効果が証明できていないので原則として使用しません.その代わり,食事からの摂取を推奨し,日光浴を促すなどの生活指導を行います.
一方,ビスホスホネートなどの骨粗鬆症治療薬を使用する際にはビタミンD薬剤を併用します.血清ビタミンD濃度が25ng/ml未満だと効果が減弱することが報告されています(Calcif Tissue Int 2009;85:398)ので,特にビタミンD欠乏がある場合は必須です.その際の選択としては活性型ビタミンD3製剤アルファカルシドール(ワンアルファ(R)0.5〜1.0 mcg分1)がよいでしょう.副作用である高カルシウム血症の頻度が高いカルシトリオール,エルデカルシトールは代替薬の位置づけがよいと考えます.WHOでは結晶ビタミンD3 1μg=40IUと定めていますが,これは効力を示す単位ではなく重量単位であり,活性型ビタミンD3ではμgを用います.従って,ワンアルファの力価は国際単位(IU)では表示されません.ワンアルファはカナダの診療ガイドラインでは補正開始から3〜4ヶ月後に採血を行い,血清25(OH)ビタミンD濃度が約30 ng/mlであることを確認できれば,その後の定期的な再検はしなくともよいと推奨されています(CMAJ 2010;182:1864).高齢者では腎機能の低下によって尿中のカルシウム排泄が低下していることから高カルシウム血症を引き起こすことがあり,半年〜1年に1回程度の採血での血清カルシウムのモニタリングと調整が必要です.
活性型ビタミンDによる腎障害リスクが起こらないいか確認するため,定期的に尿中随時Ca/Creを測定して0.2を超えないようにします.
体内ビタミンDのstoreを補うためには必要に応じて利用される非活性型の方がよく,処方薬では,デノタスチュアブル配合錠(R)(沈降炭酸カルシウム/コレカルシフェロール(天然型ビタミンD3)/炭酸マグネシウム配合錠)を用いればよいですが,「RANKL阻害剤(デノスマブ(遺伝子組換え)等)投与に伴う低カルシウム血症の治療及び予防」にしか適応がありません.使用の際は,1日1回2錠を経口投与する.1錠中にカルシウム305mg,コレカルシフェロール0.005mg(200IU)が含まれていますので,1日量として,カルシウム610mg,ビタミンD3
10mcg(400IU)を摂取することが可能です.
サプリメントでは,大塚製薬のネイチャーメイドの「Super D」は,1日あたり1錠=25mcg(1000IU)補充できる(90日分で税抜き915円).
ビスホスホネート
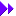 ビスホスホネート製剤の短期有効性(3年以内) (項目新設2010/2/28,最終更新2017/11/11) ビスホスホネート製剤の短期有効性(3年以内) (項目新設2010/2/28,最終更新2017/11/11)
ビスホスホネート剤の効果については,骨粗鬆症ガイドライン2006に書いてあります.
最初に素朴な疑問なのですが,なぜ「骨粗鬆症ガイドライン」なのでしょう?
なんで,「大腿骨頸部骨折予防ガイドライン」とか,「寝たきり予防ガイドライン」ではないのでしょう?
これは,医師側からの視点でしか作られていないからだと思います.
骨粗鬆症先にありきで,その治療をどうするか,という順序で考えているのです.
これでは,とても患者のための医療とは思えません.
さて,その骨粗鬆症ガイドラインには,ビスホスホネート製剤の有効性については,以下のように記載されています.
V 骨粗鬆症の治療
D.骨粗鬆症の薬物治療
b. 各薬剤の特徴とエビデンス
(5)ビスフォスフォネート製剤
1)エチドロネート
【推奨】
骨密度:骨密度増加効果がある(グレードA)。
椎体骨折:椎体骨折を防止するとの報告がある(グレードB)。
非椎体骨折:非椎体骨折を防止するとの報告がある(グレードB)。
骨密度増加効果と椎体骨折防止効果についてはエビデンスがあるが,非椎体骨折の防止効果に関するエビデンスは十分ではない 。
(総合評価:グレードB)
2)アレンドロネート
【推奨】
骨密度:骨密度増加効果がある(グレードA)。
椎体骨折:椎体骨折を防止する(グレードA)。
非椎体骨折:非椎体骨折を防止する(グレードA)。
骨密度増加効果,椎体骨折防止効果,大腿骨頸部骨折を含めた非椎体骨折全般の防止効果を示すエビデンスを有する。
(総合評価:グレードA)
3)リセドロネート
【推奨】
骨密度:骨密度増加効果がある(グレードA)。
椎体骨折:椎体骨折を防止する(グレードA)。
非椎体骨折:非椎体骨折を防止する(グレードA)。
骨密度増加効果,椎体骨折防止効果,大腿骨頸部骨折を含めた非椎体骨折全般の防止効果を示すエビデンスを有する。
(総合評価:グレードA)
|
ビス剤の効果については,幾つかの臨床試験が行われていますが,中でも重要なのは,FIT,VERT,HORIZONです.
以下に,その概要を解説します.
FIT (Fracture Intervention Trial)
ビス剤の臨床効果を最初に検討した臨床試験
P: 大腿骨頸部BMDの低い55〜81歳女性
I: alendronate 5mg/日を24ヶ月間,その後10mg/日に増量
C: placebo
O: 脊椎骨折,非脊椎骨折,大腿骨頸部骨折
FIT研究には,2種類あります.
FIT1(Lancet 1996;348:1535): 1つ以上の脊椎骨折既往のある患者が対象,追跡期間2.9年
FIT2(JAMA 1998;280:2077): 脊椎骨折既往のない患者が対象,追跡期間4.2年
FIT1では,脊椎骨折の既往のある患者を対象としてビス剤投与の効果を見たところ,脊椎骨折の発症率はRR 0.45(0.27-0.72)と有意に減りました.
また,非脊椎骨折では,RR 0.80(0.63-1.01)と有意差はありませんでしたが,大腿骨頸部骨折ではRR 0.49(0.23-0.99)
と有意に減りました.
大腿骨頸部骨折予防効果については,alendronate投与により骨折が51%減るという言い方をされますが,別の見方をすると,3年間の治療で2.2%から1.1%に1.1%減るという言い方もできます.
これを言い換えれば,1000人の患者に3年間治療すると22人から11人に11人骨折する人が減ると言えます.
逆に1人骨折を減らすためには,1000÷11=91人を3年間治療しなければならないことになります.
91人3年間で1人減らすのですから,言ってみれば,90人は3年間無駄に薬を飲むということになります.
なお,この91人を治療必要数(NNT)といいます.
ちなみに,alendronateを3年間飲み続けて1人の大腿骨頸部骨折を減らすために必要な薬剤費は,alendronate 35mgのweekly製剤が847.80円なので,
847.80円/週×52週×3年×91人=1203万5368.8円
になります.
これがdialy製剤だと,alendronate 5mgが135.10円なので,
135.10円/日×365日×3円×91人=1346万2039.5円
になり,weekly製剤よりさらに150万円程度増えてしまうことになります.
薬剤費だけでこれだけかかりますが,実際の診療においてビス剤投与にかかる経済的コストには,さらに骨密度や骨代謝マーカーを測定するための検査代,再診料,仕事を休まなければならなくなる社会的損失などがかかります.
これに対して,大腿骨頸部骨折での入院費用は,骨粗鬆症ガイドライン2006によると140万円です.
他の資料を見ても,入院費用は80〜200万とされているので,いかにビス剤の投与が医療経済的に非効率的かが分かります.
もちろん,経済的な問題は一側面に過ぎませんので,安価だから大腿骨頸部骨折になって良いと短絡的に言うことができないのは,言うまでもありません.
一方FIT2では,脊椎骨折の既往のない患者を対象としてビス剤投与の効果を見たところ,非脊椎骨折では相対ハザード0.88(0.74-1.04),大腿骨頸部骨折では相対ハザード0.79(0.43-1.44)
と,いずれも有意差はありませんでした.
また,脊椎骨折の発症率は相対ハザード0.56(0.39-0.80)で有意に減りましたが,2箇所以上の脊椎骨折では,相対ハザード0.40(0.13-1.24)と有意差がありませんでした.
ということは,脊椎骨折の既往がない患者では,先程のような大金を費やしたとしても,大腿骨頸部骨折を予防することができないことになります.
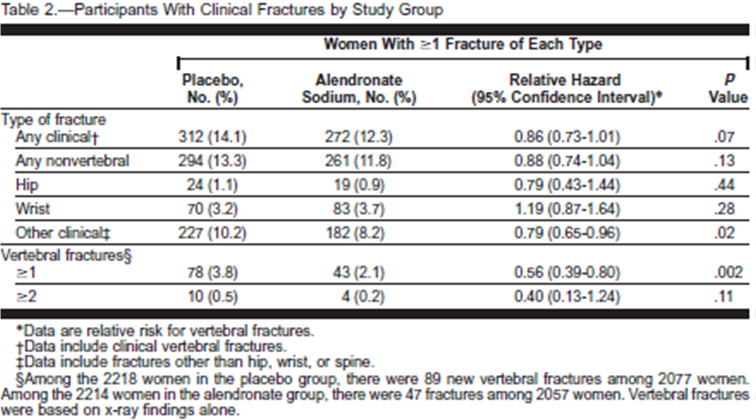
ここで注意したいのは,再びFIT1の結果です.
この研究は3年間の研究期間で行われたものですが,前出の生存曲線(Figure 3)を見ると,研究開始6〜12ヶ月までは両群の違いはあまりなく,12ヶ月以降でalendronate群とplacebo群のそれぞれの曲線が離れています.
つまり,ビス剤は,投与開始1年くらいは骨折予防効果が期待できないということを意味します.
実は,この傾向は他の研究でも同様にみられます.
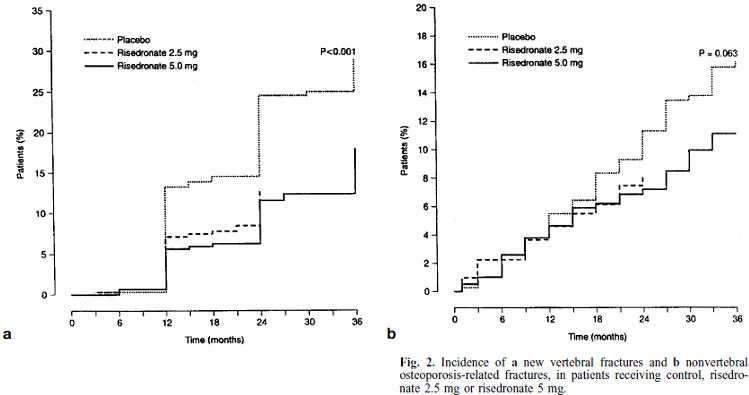
VERT MN (Vertebral Efficacy with Risedronate Therapy) Study
例えば,以下の研究は,VERT MN(Osteoporos Int 2000;11:83)と呼ばれる脊椎骨折の既往のある患者を対象としたresidronateのRCTですが,この研究でもビス剤は脊椎骨折の予防については有意差がありましたが,非脊椎骨折については有意差は出ませんでした.
この生存曲線を見ても,やはり研究開始12ヶ月までは両群の曲線はほぼ一致しています.
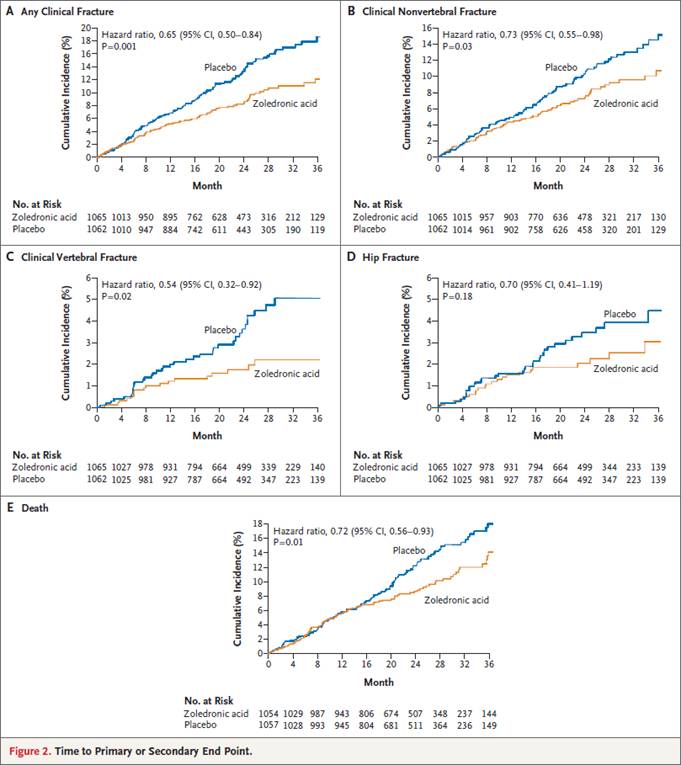
HORIZON (Health Outcomes and Reduced Incidence with Zoledronic Acid Once
Yearly) Recurrent Fracture Trial
もう一つ,以下に示すHORIZON Recurrent Fracture Trial(NEJM 2007;357:1799)と呼ばれる大腿骨頸部骨折で手術の既往のある患者でzolendronic acid年1回静注するというRCTでは,椎体骨折HR 0.54(0.32-0.92)と非椎体骨折0.73(0.55-0.98)では有意に骨折を減らしましたが,大腿骨頸部骨折ではHR
0.70(0.41-1.19)と有意に減らすことができませんでした.
やはりこの研究でも,研究開始から12ヶ月頃まではほぼ両群の曲線は一致していると読み取れます.
なお,この研究では,死亡率がHR 0.72(0.56-0.93)と有意に減少するというので衝撃が走りましたが,平均1.9年の追跡でplacebo群の死亡率が13.3%でした
研究に参加した患者の平均年齢75歳では,平均余命が(日本人では)男性で11年,女性で14年あることを考えると,この研究での死亡率は高すぎます.
つまり,HORIZONに参加した患者は,超高リスク集団だったというわけです.
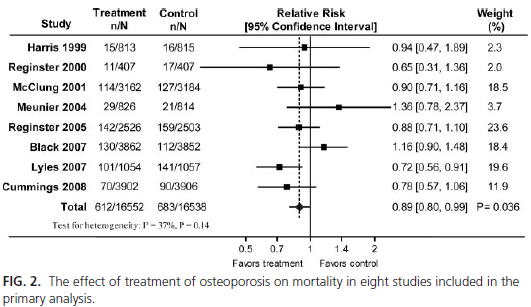
メタアナリシスの結果は?
死亡率に対するビス剤の効果を検証したメタアナリシス(J Clin Endocrinol Metab 2010;95:1174)が2010年3月に出ました.
pooled RRが0.89(0.80, 0.99)で死亡率を減らすというデータですが,これは骨折の既往の有無が混在しています.
このフォレストプロットにおいて,より効果があるとされるReginster 2000,Lyles 2007,Cummings 2008の研究は,それぞれVERT
MN(脊椎骨折既往あり),HORIZON Recurrent Fracture Trial(大腿骨頸部骨折既往あり),FREEDOM(骨折既往ありが23%)であり,しかもFRFEEDOMはビス剤の研究ではありません.
したがって,これらを除くと死亡率には有意差はなくなってしまいます.
これに類することは,このメタアナリシスのresultにも書かれており,感度分析で大腿骨頸部骨折の既往のあるLyles 2007を除くと,RR
0.94(0.84-1.06)でp=0.31と有意ではなくなるとあります.
やはり,骨折の既往があると効果があり,骨折の既往がないと効果があるとは言えないという結果が,ここでも示されているわけです.
 ビス製剤の効果まとめ
ビス製剤の効果まとめ
| 世代 |
薬剤
(製品名) |
研究での用法用量
国内の添付文書での用法用量 |
骨密度 |
椎体骨折 |
非椎体骨折 |
大腿骨近位部骨折 |
| 第一世代 |
エチドロン酸
(ダイドロネル) |
研究:200〜400mgを1日1回
添付文書:200〜400mgを1日1回 |
|
一次予防:RR 3.03(0.32〜28.44)1)
二次予防:RR 0.53(0.32〜0.87)1) |
一次予防:RR 0.56(0.20〜1.61)1)
二次予防:RR 1.07(0.72〜1.60)1) |
一次予防:データなし
二次予防:RR 1.20(0.37〜3.88)1) |
| 第二世代 |
アレンドロン酸
(ボナロン,フォサマック) |
研究:5〜10mgを1日1回/70mgを週1回
添付文書:5mgを1日1回/35mgを週1回 |
椎体:SMD 1.58(1.19〜1.96)
大腿骨頚部:SMD 0.97(0.80〜1.15)2) |
一次予防:RR 0.55(0.38〜0.80)3)
二次予防:RR 0.55(0.43〜0.69)3) |
一次予防:RR 0.89(0.76〜1.04)3)
二次予防:RR 0.77(0.64〜0.92)3) |
一次予防:RR 0.79(0.44〜1.44)3)
二次予防:RR 0.47(0.26〜0.85)3) |
イバンドロン酸
(ボンビバ) |
研究:2.5mgを1日1回/150mgを月1回
添付文書:100mgを月1回 |
|
一次予防:データなし
二次予防:RR 0.48(0.25〜0.59)4) |
一次予防:データなし
二次予防:RR 0.70(0.50〜1.30)5) |
一次予防:データなし
二次予防:RR 0.70(0.50〜1.30)5) |
| 第三世代 |
リセドロン酸
(アクトネル,ボナロン) |
研究:2.5〜5mgを1日1回
添付文書:2.5mgを1日1回/17.5mgを週1回/75mgを月1回 |
椎体:
WMD 2.94(1.55〜4.34)
大腿骨頚部:WMD 1.71(1.17〜2.25)6) |
一次予防:RR 0.97(0.42〜2.25)7)
二次予防:RR 0.61(0.50〜0.76)7) |
一次予防:RR 0.81(0.25〜2.58)7)
二次予防:RR 0.80(0.72〜0.90)7) |
一次予防:−
二次予防:RR 0.74(0.59〜0.94)7) |
ミノドロン酸
(ボノテオ,リカルボン) |
研究:1mgを1日1回
添付文書:1mgを1日1回/50mgを4週に1回 |
|
一次予防:データなし
二次予防:RR 0.41(0.26〜0.63)8) |
一次予防:データなし
二次予防:RR 0.77(有意差なし)8) |
一次予防:データなし
二次予防:データなし |
ゾレドロン酸
(リクラスト) |
研究:5mg年1回
添付文書:5mg年1回,15分以上かけて点滴静脈内投与 |
|
RR 0.30(0.24〜0.38)9) |
RR 0.75(0.64〜0.87)9) |
HR 0.59(0.42〜0.83)9) |
RR:Risk ratioリスク比,HR:Hazard ratioハザード比
1) Cochrane Database Syst Rev 2008;(1):CD003376
2) Gynecol Endocrinol 2013;29:1005
3) Cochrane Database Syst Rev 2008;(1):CD001155
4) J Bone Miner Res 2004;19:1241
5) Curr Med Res Opin 2008;24:237
6) Endocr Rev 2002;23:517
7) Cochrane Database Syst Rev 2008;(1):CD004523
8) Osteoporos Int 2009;20:1429
9) N Engl J Med 2007;356:1809
これらの結果を踏まえると,以下のようにまとめることができるでしょう.
骨粗鬆症の治療として,ビス剤は一定の効果がありそう.
・骨折の既往のあるハイリスク患者では,脊椎骨折,大腿骨頸部骨折ともに効果がある.
・骨折の既往のない患者では,効果が分かれる.
・脊椎骨折に対しては有効
・非脊椎骨折,大腿骨頸部骨折には無効
これまでのどの研究でも追跡期間は1〜3年で,しかも,治療開始1年間は効果がなく,ビス剤の恩恵にあずかれるのは,
ビス剤投与2年目から3年までのごく限られた期間である.
ほとんどの臨床試験で,カルシウム製剤とビタミンDが全例で使用されているので,ビス剤を処方するときには必ず併用する.
カルシウム製剤とビタミンDを使用せずにビス剤だけ服用するというのは,厳に慎むべきである.
そこで新たな疑問が湧いてきます.
”ビス剤を3年以上投与したら,さらに効果は大きくなるのだろうか?”
→その答えは,次の項で.
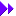 ビスホスホネート製剤を3年以上使用すると,かえって骨折が増える (項目新設2010/2/28,最終更新2013/7/19) ビスホスホネート製剤を3年以上使用すると,かえって骨折が増える (項目新設2010/2/28,最終更新2013/7/19)
これまでの臨床試験は,どれも3年程度の追跡しかできませんでした.
長期投与での効果に関心がありましたが,それに1つの答えを出したのがFLEX研究でした.
FLEX (Fracture Intervention Trial Long-term Externsion)
脊椎骨折の既往のある患者を対象としたFIT1では,alendronateによる平均2.9年間の治療で椎体骨折,大腿骨頸部骨折とも有意に減少しました.
FLEX(JAMA 2006;296:2927)は,FIT1のalendronate投与群に割り付けられた患者(のうち試験参加の同意の得られた者)を対象として,alendronateを継続するのと中止するのを比べたランダム化”治療中止”試験です.
P: FIT1に参加した患者のうち,FLEX参加を同意した者
E: alendronate継続
C: alendronate中止
O: primary:BMDの変化,secondary:脊椎骨折,非脊椎骨折
追跡期間5年
結果は,椎体骨折はRR 0.45(0.24-0.86)で有意差あり,非椎体骨折はRR 1.00(0.75-1.32)で有意差なしでした.
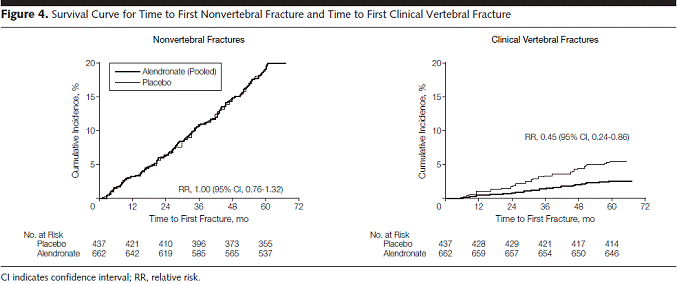
Figure 2は骨密度の変化を見たものです.
primary outcomeである骨密度の推移を見てみると,alendronateを中止した群では骨密度が減少していくのは当たり前ですが,継続した群でも骨密度の上昇は頭打ちしてしまうことが分かります.
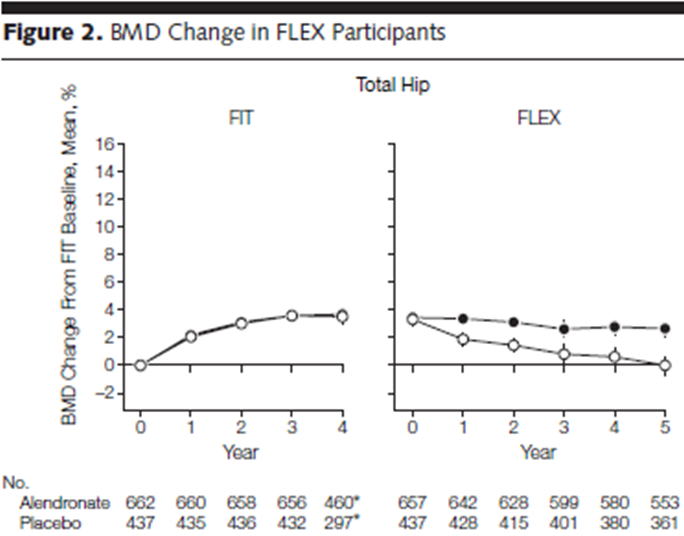
ところで,この研究の背景因子を見てみると,興味深いことが分かります.
FLEX開始時に,この研究ではplacebo群(=中止群),alendronate 5mg群,alendronate 10mg群の3群にランダム割り付けされていますが,そのbaselineの特徴の比較がTable
1にあります.
これを見ると,placebo群の方が健康状態のいい患者が少なく,ウォーキングをやっている患者が少なく,転倒率が高い患者が多かったことがわかります.
つまり,はじめからplacebo群の方に分が悪い研究だったのです.
これを踏まえて,改めてFigure 4を見てみると,placebo群に不利な状態で非椎体骨折の発症率が同等だったということは,逆説的にalendronateを継続することで非椎体骨折が増える可能性が出てきます.
そうは言っても,Table 1における上記の違いには,有意差がないと指摘されるかも知れませんが,これはPlacebo群,alendronate
5mg群,alendronate 10mg群の3群に分けて一元配置分散分析を行っているからで,alendronate群を一緒にして二群比較を行えば,有意差は出ると予想されます.
ただ,FLEXの批判的吟味から導き出されたこの”alendronateを3年以上継続投与すると骨折が増加する”という結論は,あくまで仮説です.
しかし,これは理論的に説明することができます.
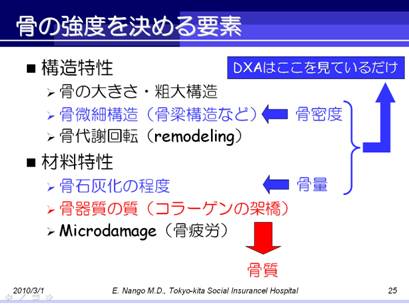
骨の強さは骨密度だけでは決められない
骨の強度を決める要素は,大きく構造特性と材料特性に分けられます.
通常骨密度の診断に用いられるDXAはこのうち,骨増特性である骨密度と,材料特性である骨量を測定しています.
ところが,近年骨の強度にはこれだけでは不十分であるとされ,これとは別に骨器質の質,すなわち骨質が注目されています.
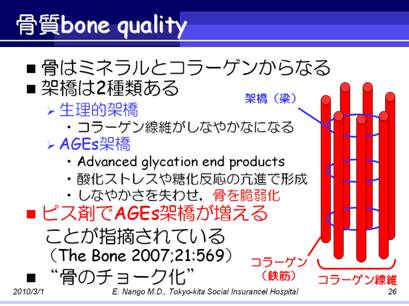
骨はミネラルとコラーゲンでできており,およそ50:50の比で構成されています.
骨を支えるコラーゲン線維はいわば鉄筋ですが,そのコラーゲン線維同士を繋ぐ梁の役割をなすのが架橋です.
この架橋には2種類あり,生理的架橋はコラーゲン線維にしなやかさを持たせるのに役立ちます.
一方もう1種類の架橋はAGEs架橋と呼ばれ,酸化ストレスや糖化反応の亢進で形成されると考えられています.
このAGEs架橋はしなやかさを失われて骨を脆弱化すると考えられますが,ビス剤を投与することでこのAGEs架橋が増えることが動物実験で証明されています.
つまり,ビス剤投与で骨密度は上昇するので骨は硬くなりますが,ビス剤により形成されるAGEs架橋によりしなやかさが失われ,結果として脆い骨へと変化します.
”硬いけど脆い”,この一見矛盾する特性を持っている代表的な物質にチョークがあります.
チョークは硬いですが,落とすと割れます.
これと同じことが,ビス剤長期投与の骨に起こってくるわけで,病態生理学的にもビス剤投与で骨折が増えることが示されます.
FDAに報告された有害作用情報からも骨折の増加が示されている
病態生理学的に言えても,実際に骨折が増加するかどうかはまた別問題だろうという指摘があるかも知れません.
ところが,ビス剤長期投与で骨折が増えることを支持するデータがあります.
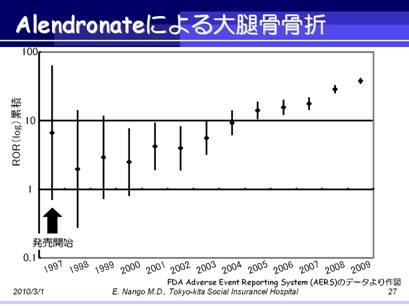
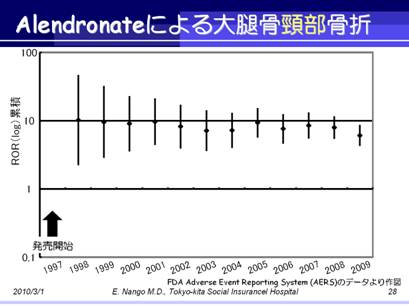
下図はFDAの有害事象自発報告システムであるAdverse Event Reporting System(AERS)のデータから作図したもので,alendronateが米国で上市された1997年以降の,alendronateによる骨折のリスクの経年変化を見たものです.
縦軸のROR(Reporting Odds Ratio)とは,ある特定薬剤についての,ある害反応例数/他害反応例数のオッズと,データベース内にある他のすべての薬剤の同様オッズとの比です.
つまり,全数調査していないので,他の害は大きく変わらないとして,特定の薬の特定の害だけ増えていないか見るような指標になります.
これによると,alendronateが上市して以降,大腿骨骨折は特に5年くらい経過したところからリスクが上がっていくのが分かります.
一方,大腿骨頸部骨折のRORはほぼ一定で,経年変化があるとはいえない状態です.
大腿骨骨折全体が増えて,大腿骨頸部骨折が横這いということは,大腿骨頸部以外の部位の大腿骨に発生する骨折が増えていることを意味します.
大腿骨頸部以外の部位とは長管骨であり,ビス剤長期投与によりAGEs架橋が増えたことによって骨のしなやかさが失われ,それによって長管骨の骨折が増えたと考えれば,矛盾しないと考えられます.
大腿骨頸部の骨折でなくとも,大腿骨(長管骨)の骨折でも寝たきりになってしまう可能性が高いので,これは問題です.
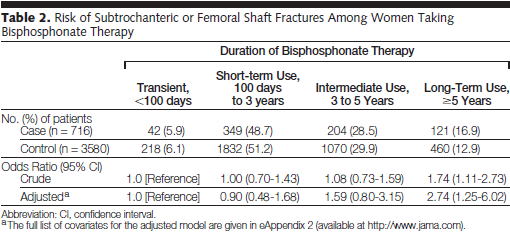
また,症例対照研究(JAMA 2011;305:783)で,5年以上のビスホスホネートの使用で,骨幹部骨折が2.74倍に有意に増加することが示されました.この研究では,3〜5年の使用では有意な増加はみられなかったというデータが出ていますが,これは,使用開始後2〜3年目で蓄積された効果を消費していって利益がなくなるのが5年目位であることを意味します.
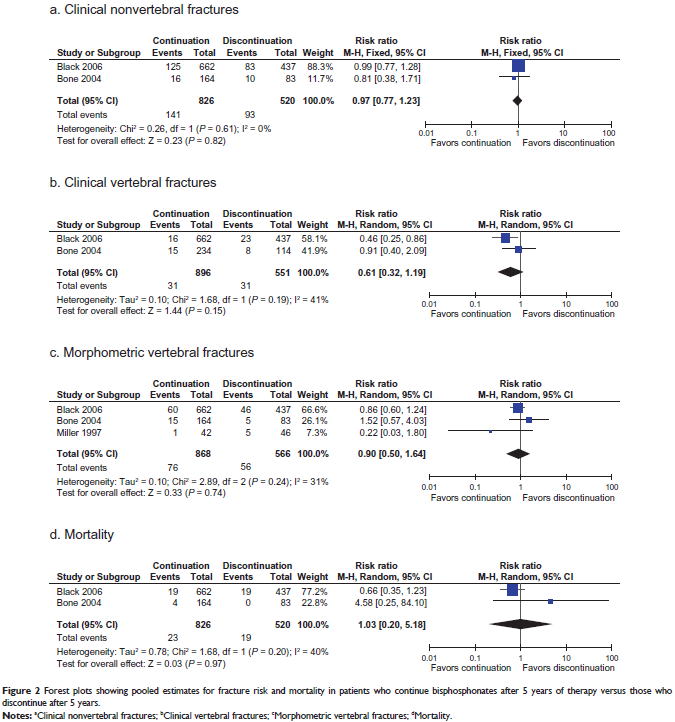
2011年に5年間のビスホスホネートの使用後にそのまま継続するか中止するかを比較したRCTのシステマティックレビュー(Ther Clin Risk Manag. 2011;7:157)が発表されました.これによると,非椎体骨折はRR 0.97(95%CI 0.77〜1.23),椎体骨折はRR 0.61(95%CI 0.32〜1.19)と有意な減少は認められませんでした.やはり,長期間継続して投与することは,骨折予防効果を期待できません.
以上より,ビス剤長期投与で骨折が増えることは,観察研究でも,介入研究でも,病態生理でも全く矛盾なく説明することができます.これを受けて,FDAは2010年10月13日付の告示で,ビスホスホネートは,5年以上使用する場合には継続していいか再検討するように警告しました.
しかし,前述のように,服薬開始3年をピークに貯金を食いつぶしていくことになるビスホスホネートは,3〜5年の間は治療効果が見込めません.2013年に新たなコホート内症例対照研究(BMJ Open 2013 Feb 20;3)がスペインから発表され,これでも65歳以上の高齢女性では,1年未満の使用でOR 0.85(95%CI 0.60〜1.21),1年以上3年未満の使用でOR
1.02(95%CI 0.82〜1.26),3年以上の使用でOR 1.32(95%CI 1.05〜1.65)と3年以上のビス剤使用で有意な骨折増加が見られました.したがって,3年以上のビス剤長期投与は,避けるべきでしょう.
なお,米国での発売開始が1997年である一方,本邦では2001年から発売されています.
上市してから5年くらい経過したところから骨折が増えるとしたら,2006年頃から増加し,そろそろ本邦でも骨折が増加しているというデータが出始める頃だと思います.
 結論として,ビスホスホネート製剤は使用すべきなのか(項目新設2010/12/1,最終更新2010/12/1) 結論として,ビスホスホネート製剤は使用すべきなのか(項目新設2010/12/1,最終更新2010/12/1)
骨粗鬆症ガイドライン2006には骨折の既往がある場合と,骨折の既往がなくても骨密度が低下している場合の両方で,治療をすべきとされています.
| I 脆弱性既存骨折がない場合 |
| 1) |
腰椎,大腿骨,橈骨または中手骨BMDがYAM70%未満 |
| 2) |
YAM70%以上80%未満の閉経後女性および50歳以上の男性で,過度のアルコール摂取(1日2単位以上),現在の喫煙,大腿骨頸部骨折の家族歴のいずれか一つを有する場合。 |
| II 脆弱性既存骨折がある場合(男女とも50歳以上) |
| *過度のアルコール摂取(1日2単位以上),現在の喫煙,大腿骨頸部骨折の家族歴は骨折のリスクを約2倍に上昇させる。 |
|
しかし,本当にそれでよいでしょうか.
医師の論理は,「寝たきりになる」→寝たきりになるのは「大腿骨頸部骨折が起こる」から→大腿骨頸部骨折が起こるのは「骨粗鬆症で骨が弱いから」なので,逆に,「骨密度を上げて骨粗鬆症を治療する」と→「大腿骨頸部骨折が減る」ので→「寝たきりも減る」と期待します.
ところが,これは本当でしょうか?
心筋梗塞後不整脈が起こる患者に抗不整脈薬を投与すると不整脈は減ったが突然死が増えたというCAST研究で示されたように,病態生理学的に考えたことが実際の臨床では間違っていることがあったとしたら,ビス剤の治療も同じことが言えないでしょうか.
椎体骨折のない患者においては,椎体骨折の予防効果はありましたが,大腿骨頸部骨折の予防効果は認められませんでした.
一方,椎体骨折既往のある患者における椎骨骨折再発予防,新規発症大腿骨頸部骨折については予防効果は示されましたが,残念ながら絶対危険度でその大きさを評価すると,必ずしも効果が大きいとは言えません.
まとめると,以下のようになります.
|
椎体骨折 |
非椎体骨折 |
大腿骨頸部骨折 |
代表的な臨床試験 |
| 骨折既往あり |
3年以下 |
○ |
× |
△ |
FIT1,VERT,HORIZON |
| 4年目以降 |
○ |
増える? |
× |
FLEX |
| 骨折既往なし |
○ |
× |
× |
FIT2 |
これを踏まえて考えると,ビス剤の使用については以下のようにすべきと考えられます.
・ビス剤を使用しない
・ビス剤を使用するなら,
・骨折の既往のあるハイリスク患者で使用する
・一旦投与を始めたら,1年以上は継続する
・使用期間は3年として,それ以降は中止する
・骨折の既往のない患者では使用しない |
ここでまた1つ問題になるのは,3年間使用後一旦中止したら,いつ使用を再開したらよいかである.
ここで発想を変えて,ビス剤の効果がそれほど期待できないとしたら,「骨密度を上げる」→「大腿骨頸部骨折を防ぐ」→「寝たきりを減らす」という論理は捨てるべきでしょう.
ではどうすればいいでしょうか.
大腿骨頸部骨折の発症を機序を考えると,重要なことが分かってきます.
骨が折れるきっかけは「転倒」だということです.
そうすると,発想を変えて,「転倒しないようにする」→「大腿骨頸部骨折を防ぐ」→「寝たきりを減らす」という戦略を考えたらどうでしょう.
寝たきりを防ぐには,「転倒しないようにする戦略」が必要である
骨粗鬆症ガイドライン2006に,転倒予防についての臨床研究のまとめがあります(「骨粗鬆症の予防と治療ガイドライン2011年版」には,なぜかこの表はなくなってしまいました).
| 表27 高齢者に対する転倒予防介入試験の主なメタアナリシス |
| 文献 |
試験数 |
有効だった介入法 |
転倒減少効果(RR) |
95%CI |
| CDSR 2003:CD000340 |
3 |
|
筋力強化とバランス改善によるプログラム |
0.80 |
0.66〜0.98 |
| |
1 |
|
太極拳 |
0.51 |
0.36〜0.73 |
| |
1 |
|
家庭環境への介入 |
0.64 |
0.49〜0.84 |
| |
1 |
|
向精神薬中止 |
0.34 |
0.16〜0.74 |
| |
3 |
|
リスクの判明していない地域高齢者への包括的介入 |
0.73 |
0.63〜0.86 |
| |
2 |
|
リスクの判明している地域高齢者への包括的介入 |
0.79 |
0.67〜0.94 |
| J Am Geriatr Soc 2002;50:905 |
4 |
|
家庭での個別指導による筋力強化とバランス改善 |
0.65# |
0.57〜0.75 |
| BMJ 2004;328:680 |
40 |
|
介入全体 |
0.88## |
0.82〜0.95 |
| |
|
|
包括的介入 |
0.82## |
0.72〜0.95 |
| |
|
|
運動訓練 |
0.86## |
0.75〜0.99 |
| |
|
|
物的環境の調整 |
NS |
0.77〜1.05 |
| |
|
|
対象者への教育介入 |
NS |
0.95〜1.72 |
| Intern Med J 2004;34:102 |
19 |
|
包括的介入 |
0.62### |
0.47〜0.88 |
| RR:relative risk ratio,95%CI:95% confidence
interval,# :IRR(incidence rate ratio),## :risk
ratio,### :odds ratio,NS:有意水準に至らず |
| 包括的介入:起立性低血圧,視力,バランスと歩行,薬剤,認知機能,I-ADL, 環境危険因子などに対する介入 |
例えば,向精神薬を中止すると転倒が66%も減ると示されており,これは,ビス剤によるFIT1における大腿骨頸部骨折予防効果の51%減を凌ぎます.
他にも,太極拳や家庭環境への介入など,大きな効果が証明されているものが少なからず認められています.
このように,転倒を予防しようと考えたら,以下のようにさまざまな介入を組み合わせて行うのが良いと考えられます.
・不要な眠剤,安定剤,抗不安剤を止める
・起立性低血圧の原因となるような,過剰な降圧剤,抗コリン作用を持つ薬剤の使用を止める
・リハビリで筋力トレーニングをする
・生活の場にある段差や障害物をなくしたり,手すりを付けたりして,バリアフリーにする
・夜間にトイレに行くときには,電気をつける
・排尿障害(前立腺肥大症,神経因性膀胱,尿失禁)の治療をする
・白内障,緑内障の治療をする |
臨床現場でこれらの指導は全くなされていないとは思いませんが,こういった指導は時間がかかることなので,どうしても薬を処方する方に偏りがちです.
寝たきり予防のために骨折を予防をするなら,「骨密度を上げるより,転倒予防を」,これが,私の推奨です.
悪性腫瘍による高カルシウム血症に対して,静注ビス剤を本当に使うべきか?
静注ビス剤の方が,経口ビス剤よりも顎骨壊死の発症率は高いが,悪性腫瘍による高カルシウム血症は治療しないわけにいかないので,投与はやむを得ないという考えを持つ医師が多いと思いますが,これは本当でしょうか?
ここでも,病気があるから治さないといけない,正常でないから手を打たないといけないという考えが医師の頭を固くします.
悪性腫瘍による高カルシウム血症の治療法には,生食負荷,利尿剤(フロセミド),ビスホスホネート,ステロイド,カルシトニンなど様々ありますが,いずれの治療も,口渇,多尿,中枢神経症状,便秘,嘔気,嘔吐,食欲不振などの症状は改善するものの,痛みは軽減できず,生存期間は延長も短縮もしません(Ann Intern Med 1999;112:499).
末期癌患者が高カルシウム血症による意識障害のために痛みを感じずに済むことができるのならば,あえてその意識障害はそのままにしておいてもいいのではないでしょうか.
高カルシウム血症であったとしても,あえて静注ビス剤を使用しないという選択肢を残しておきたいものです.
 ビスホスホネートの合併症(項目新設2010/3/7,最終更新2014/1/21) ビスホスホネートの合併症(項目新設2010/3/7,最終更新2014/1/21)
ビスホスホネート製剤を使用していると,食道炎,食道潰瘍になりやすくなるというのは明らかな事実で,その予防として添付文書には,”朝起床時に水約180mLとともに経口投与する。なお、服用後少なくとも30分は横にならず、飲食(水を除く)並びに他の薬剤の経口摂取も避けること”が求められています.
ビス剤による副作用には,以下に挙げるようなものが言われています.
・胃腸障害(食道炎,食道潰瘍)
・感冒様症状
・ビスホスホネート関連顎骨壊死
・心房細動
・筋骨格痛
・低カルシウム血症
・腎障害
・眼合併症
心房細動
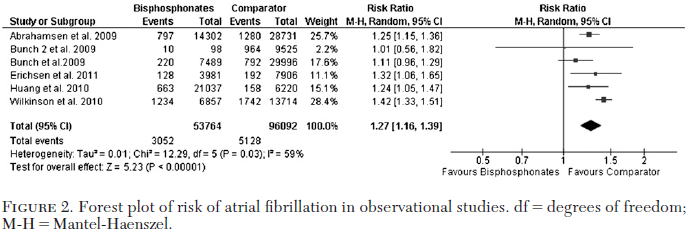
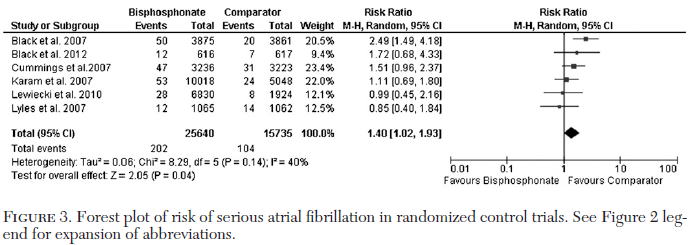
前述HORIZON Recurrent Fracture Trial(NEJM 2007;357:1799)において,重症心房細動がプラセボ群の0.5%に対しzolendronic acid群では1.3%がと有意に増加しましたが,その後の研究では関連性が否定されました.しかし,2013年にChestに発表された6件の観察研究と6件のRCTメタアナリシス(Chest 2013;144:1311)で,ビスホスホネートの使用は,心房細動を観察研究でOR 1.27(95% CI 1.16〜1.39)に,RCTでOR 1.40(95% CI
1.02〜1.93)と有意に増えました.ビスホスホネートによって心房細動が増えると考えた方が良さそうです.
食道癌
2010年8月発行のBMJに掲載された症例対照研究(BMJ 2010;341:c4444)で指摘されました.
これによれば,経口ビスホスホネート製剤を処方されていた人は処方されていなかった人と比較し,RR 1.30(1.02〜1.66)倍有意に食道癌が増えたとされました.
これは処方量により用量依存関係にあり,10処方以上では1.93(1.37〜2.70)倍,1〜9処方では0.93(0.66〜1.31)倍で両者の間には異質性がありました.
この研究は英国で行われたものですが,英国では原則2週間処方とされていますので,10処方では,20週=約5ヶ月の服用で有意に発症することになります.
また,3年以上(平均5年)服用すると,処方されなかった人の2.24(1.47〜3.43)倍食道癌が発症するともされました.
食道潰瘍のみならず,食道癌まで起こりやすくなるとすれば,骨粗鬆症のために経口ビスホスホネート製剤を服用するというのは,考え直さなければなりません.
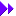 ビスホスホネート製剤使用による顎骨壊死の合併症(MRONJ)(項目新設2010/3/7,最終更新2014/12/4) ビスホスホネート製剤使用による顎骨壊死の合併症(MRONJ)(項目新設2010/3/7,最終更新2014/12/4)
近年注目されている合併症として,顎骨壊死があります.
この一件で,整形外科医師,内科医師と口腔外科医師,歯科医師の関係が気まずくなり,敵対関係まで生み出している現状は,医療従事者としてとても悲しいです.
我が家は私が医師で家内が歯科医師なので,こんなことでいがみ合っているのは嫌だなぁと思ってしまいます.
口腔外科医の立場からのビス剤と顎骨壊死の関係については,湯浅秀道先生のサイトをご覧下さい.
経口ビス剤による顎骨壊死の頻度
ビス剤と顎骨壊死の関係は,特に静注製剤で強いと言われていますが,ここでは,私がプライマリケアを専門にする医師ということもあるので,経口剤について考えてみたいと思います.
経口ビス剤投与による顎骨壊死は,1万〜10万人年に1人が発症するとされていますが,これは,ビス剤投与によりリスクが2.52〜3.14倍になる計算になります.
各種資料で引用されているオーストラリアでの調査(J Oral Maxillofac Surg 2007;65:415)では,alendronate経口投与で0.01〜0.04%の顎骨壊死発症率であり,抜歯をすると0.09〜0.34%に上昇することが明らかにされました.
顎骨壊死発症までの経口alendronateの総投与量は9,060±7,269mgと大きくばらつきますが,仮に9mgとすると,1日5mgの内服では約5年,1日10mgの内服では約2.5年で発症する計算になります.
ところで,それより新しく発表されたコホート研究(JADA 2009;140:61)では,経口ビス剤での顎骨壊死の発症率は4%(208名中9名)とされ衝撃が走りました.
以前の報告よりも発症率が高くなった原因としては,ビス剤と顎骨壊死との関係が注目されるようになったために,これまで以上に報告されやすくなったためと考えられます.
これを情報バイアス,報告バイアスと呼びます.
注意すべきことは,因果関係のないものまで,ビス剤が原因による顎骨壊死だと報告されてしまうようになるということで,恐らく実際の発症率はもうちょっと低いのではないかと思われます.
ただ,JADAの報告で顎骨壊死を発症した9名を見てみると,投与期間はバラバラですが軒並み総投与量が10mgを超えていました.
つまり,総投与量が増えると顎骨壊死のリスクは上がるので,今後はこれまでいわれていたよりも頻度が多くなることが予想されます.
侵襲的歯科処置を行う際の経口ビス剤中止期間はどれくらいにすべきか
抜歯やインプラントなどの歯槽骨手術に対するAmerican Association of Oral and Maxillofacial Surgeons(AAOMS)の推奨では,以下のようになっています.
・経口剤投与が3年以内なら,通常通り治療する
・3年以上投与されている場合は,3ヶ月間休薬を指示する
ただ,これには根拠がありません.
ビス剤は骨組織に不可逆的に結合するとされてますが,もしそうであれば,長期間投与を継続して骨組織を置換してしまったら,骨密度が減へらなくなるはずです.
ところが,前出のFIT/FLEXのFigure2にあるように,ビス剤投与を中止したプラセボ群では,骨密度が減少していっています.
したがって,逆説的にビス剤の結合は可逆的と考えるべきです.
AAOMSの推奨でも,休薬後に歯科処置をするように勧めているのは,washoutされると信じられているからに他なりません.
では,3ヶ月の休薬で,ビス剤は骨組織から完全にwashoutされるのでしょうか.
再びFIT/FLEXのFigure2をみてみると,ビス剤投与中止から骨密度が治療開始前の状態に戻るまでには3〜5年を要しています.
さらに,骨密度は自然減の要素もあるので,実際にはビス剤が抜けて元の状態に戻るのにはもっと時間がかかると思われます.
つまり,ビス剤は不可逆とは言えないまでも,年余に渡って骨に留まると考えられるわけです.
したがって,本当に安全に歯科処置を行いたいのであれば,ビス剤を中止してから3年以上経過してから行った方が良いということになります.
ただ,病態生理学的に完全に元に戻るのに3〜5年を要するとしても,臨床的にはもっと短い休薬期間でも安全に歯科処置が施せる可能性はあります.
ビス剤投与中に歯科処置を行う場合は,感染のコントロールが最も重要になると思います.
また,顎骨壊死は抜歯を契機に発症するので,歯科医師の腕に問題があると指摘する整形外科医もいますが,多くの研究では,ビス剤関連顎骨壊死の全患者中歯科処置を行ったのは4割程度です.
すなわち,歯科処置を行わなくても,ビス剤投与中に顎骨壊死が起こることは,十分あり得るということです.
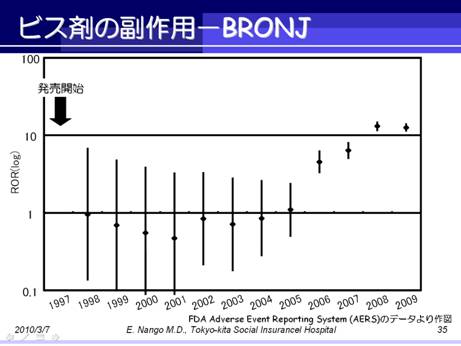
なお,前出のFDAの有害事象自発報告システムであるAdverse Event Reporting System(AERS)のデータから作図すると,顎骨壊死の発症リスクは発売8年後から上昇しています.
本邦での発売は米国から遅れること4年なので,今後,ビス剤使用者における顎骨壊死の発症は爆発的に増える可能性があります.
なお,第18回茨城県歯科医学会で開催されたシンポジウム「ビスフォスフォネート関連顎骨壊死の予防と対処法 −休薬それとも?−」(2010/2/28)では,整形外科専門医の先生(日本で一番ビス剤を処方しているとのことです)はビスホスホネート製剤は顎骨壊死を起こさないと断言しておられました(それでいて,ビス剤を休薬すると治癒するというのは認めているので,矛盾するのですが...).
BRONJ(Bisphosphonate related osteonecrosis of the jaw)も,BAONJ(Bisphosphonate
associated osteonecrosis of the jaw)と言うべきだそうです(何が違うのか,私には分かりませんが).
また,顎骨壊死ではなく,感染が起こっているので,慢性骨髄炎と呼ぶべきだともおっしゃっていました.
それに対して,会場にいた歯科医師の先生も実際の所見は壊死だと反論していました.
でも,起こっていることが壊死だろうが感染だろうが,ビス剤使用中に顎が痛くなったことには変わりないので,患者にしてみればどちらでも大した違いはないでしょう.
患者にとって何が大事なのかを考えると,自ずと答えが見えてくると思います.
近年BP製剤以外の薬剤と顎骨壊死との関連を示唆する報告がなされており,BRONJへの対応が見直されています.
米国口腔外科学会(American Association of Oral and Maxillofacial Surgeons:AAOMS)は,2014年に改定したポジションペーパー(声明書)の冒頭でBRONJからMRONJ(Medication Related Osteonecrosis of the Jaw,薬剤関連性顎骨壊死)への名称の変更を推奨しています.
この変更は、BP製剤と異なる骨吸収抑制剤 denosumab や血管新生阻害薬に関連する顎骨壊死が報告されつつあることを受けたもので,今後わが国においても,定義および名称の変更が予想されます.
【MRONJにおける対象薬剤】
1) 経口 BP 製剤:骨粗鬆症や骨減少症に主に用いられる骨吸収抑制薬
2) 注射用 BP 製剤:悪性腫瘍の骨転移なと?の骨病変に用いられる骨吸収抑制薬
3) RANK-L 阻害薬:骨粗鬆症およひ?転移性骨疾患に用いられる骨吸収抑制薬
4) 血管新生阻害薬:抗癌剤として用いられる分子標的薬
※BRONJに対して,3),4)の薬剤が新たに追加された
我が国では,2016年に日本骨代謝学会など関係6学会からなる顎骨壊死検討委員会は2016年,ビスホスホネート関連顎骨壊死に関連して「骨吸収抑制薬関連顎骨壊死に関するポジションペーパー」を発表し,米国口腔顎顔面外科学会(AAOMS)の提唱する骨吸収抑制薬投与を4年以上受けている場合,あるいはMRONJのリスク因子を有する骨粗鬆症患者に侵襲的歯科治療を行う場合には,骨折リスクを含めた全身状態が許容すれば2ヶ月前後の骨吸収抑制薬の休薬について主治医と協議,検討することを支持しました.しかし,侵襲的歯科治療前の休薬の効果については明らかにされておらず,その可否に関して統一した見解は得られていません.
テリパラチド,デノスマブ,カルシトニン製剤の効果まとめ
下図にテリパラチド,デノスマブ,カルシトニン製剤の効果のまとめを示します.
太字のところが有意差があったところです.基本的に,テリパラチドとデノスマブは骨折予防効果を示しますが,カルシトニン製剤は効果が証明されていません.
| |
骨密度 |
椎体骨折 |
非椎体骨折 |
大腿骨近位部骨折 |
副作用 |
備考 |
| テリパラチド |
一次予防1):
椎体骨:MD 8.14%(6.72〜9.55)上昇
大腿骨頸部:MD 2.48%(1.67〜3.29)上昇
二次予防2):
椎体骨BMD 9.7%上昇
大腿骨頚部BMD 2.8%上昇
|
一次予防3):
RR 0.32(0.22〜0.98)
二次予防2):
RR 0.35 (0.22〜0.55)
|
一次予防3):
RR 0.97(0.71〜1.33)
二次予防2):
RR 0.47 (0.25〜0.88) |
|
高カルシウム血症,高カルシウム尿症,こむらがえり,嘔気・嘔吐,めまい・立ちくらみや頭痛,高尿酸血症,骨肉腫 |
一次予防の非椎体骨折のRRは,骨折の既往のない患者が81%の集団
腰痛抑制RR 0.66(0.55〜0.80)4) |
| デノスマブ |
プラセボと比較して椎体骨BMD 4.9%上昇,大腿骨頚部BMD 2.9%上昇5) |
RR 0.32(0.26〜0.41)6) |
HR 0.80(0.67〜0.95)6) |
HR 0.60(0.37〜0.97)6) |
湿疹,蜂窩織炎,顎骨壊死,非定型大腿骨骨折 |
参考文献6の研究は対象患者の24%に椎体骨折歴あり |
| カルシトニン製剤 |
プラセボと比較して250〜2800IU点鼻/週で椎体骨BMD 3.74g/cm2増加,80IU点鼻/週で椎体骨BMD 4.80g/cm2減少,350〜2800IU点鼻/週で大腿骨頚部BMD 3.8g/cm2増加2) |
RR 0.46(0.25〜0.87)2) |
RR 0.52(0.22〜1.23)2) |
|
由来生物によるアレルギー,悪性腫瘍OR1.4(1.1〜1.7)7) |
結果を統合するにあたり,異質性は高かった
1週後の腰痛抑制効果あり[VASのMD -3.39(-4.2〜-2.76)]8) |
MD:Mean differeince平均差,RR:Risk ratioリスク比,HR:Hazard ratioハザード比
1) Int J Clin Pract 2012;66:199
2) N Engl J Med 2001;344:1434
3) Ann Intern Med 2007;146:326
4) Osteoporos Int. 2006 Feb;17(2):273
5) Medicine (Baltimore) 2015;94:e1674
6) N Engl J Med. 2009;361:745
7) FDA: Background Document for Meeting of Advisory Committee for Reproductive
Health Drugs and Drug Safety and Risk Management Advisory Committee, 2013
8) Osteoporos Int. 2012 Jan;23(1):17
テリパラチド製剤の比較は以下の通り
| 商品名 |
フォルテオ(R)皮下注キット600μg |
テリボン(R)皮下注用56.5μg |
| 効能効果 |
骨折の危険性の高い骨粗鬆症 |
骨折の危険性の高い骨粗鬆症 |
| 用法用量 |
通常、成人には1日1回テリパラチド(遺伝子組換え)として20μgを皮下に注射する。
・投与期間は24ヵ月間
・自己注射可能 |
通常、成人には、テリパラチドとして56.5μgを1週間に1回皮下注射する
・投与期間は24ヶ月間
・医療機関で注射する |
| 注意点 |
|
副作用が出やすい |
| 薬価 |
43,334円/筒,1筒30回分
1ヶ月薬価43,334円 |
10,837円/瓶
1ヶ月薬価43,348円
|
女性ホルモン製剤,選択的エストロゲン受容体モジュレーター(SERM)の効果まとめ
下図に女性ホルモン製剤,選択的エストロゲン受容体モジュレーター(SERM)の効果のまとめを示します.
太字のところが有意差があったところです.基本的に,女性ホルモン製剤も選択的エストロゲン受容体モジュレーター(SERM)も骨折予防効果を示しますが,副作用とのトレードオフになります.骨折予防効果と引き換えにさまざまな有害事象のリスクが上昇するので,優先順位としてはPTHやデノスマブよりも下がります.
| |
骨密度 |
椎体骨折 |
非椎体骨折 |
大腿骨近位部骨折 |
副作用 |
備考 |
| 女性ホルモン製剤 |
プラセボと比較して
椎体骨BMD 6.8 g/cm2(5.6〜7.9)上昇
大腿骨頚部BMD 4.1 g/cm2(3.5〜4.8)上昇1)
|
RR 0.67(0.45〜0.98)2)
|
RR 0.73(0.56〜0.94)3) |
RR 0.66(0.45〜0.98)4) |
ほてり、乳房の張り、多汗、下肢の筋痙攣
冠動脈疾患RR 1.29(1.02〜1.63)、脳卒中RR 1.41(1.07〜1.85)、浸襲性乳癌RR 1.26(1.00〜1.59)、静脈血栓症RR 2.07(1.49〜2.89)、肺動脈血栓症RR 2.13(1.39〜3.25)4)
|
浸潤性乳癌は使用開始5.6年の時点では差はなく,11年の時点で有意差あり5) |
| 選択的エストロゲン受容体モジュレーター(SERM) |
プラセボと比較して
椎体骨BMD 2.5 g/cm2(2.2〜2.8)上昇
大腿骨頚部BMD 2.1 g/cm2(1.7〜2.5)上昇6) |
RR 0.65(0.53〜0.79)7,8) |
RR 0.9(0.8〜1.1)9) |
RR 1.13(0.66〜1.96)7.8) |
ほてり,下肢筋痙攣,末梢浮腫.静脈血栓症 3.1 (1.5〜6.2)9) |
浸襲性乳癌予防効果HR 0.34 (0.22〜0.50)10,11) |
RR:Risk ratioリスク比,HR:Hazard ratioハザード比
1) Endocr Rev 2002;23:529
2) BMC Musculoskelet Disord 2001;2:7
3) JAMA 2001;285:2891
4) JAMA 2002;288:321
5) Cochrane Database of Syst Rev 2012;(7):CD004143
6) Endocr Rev 2002;23:524
7) NICE Technology appraisal guidance TA 160, 2008
8) NICE Technology appraisal guidance TA 161, 2008
9) JAMA 1999;282:637
10) J Bone Miner Res 2005;20:1514
11) J Natl Cancer Inst 2004;96:1751
骨粗鬆症のスクリーニングから治療までの全体の流れをまとめると,以下のようになります.
FRAX(R)の日本人向け骨折リスク評価サイトはこちら.
ステロイド使用中患者におけるFRAX(R)の調整についてはこちら.
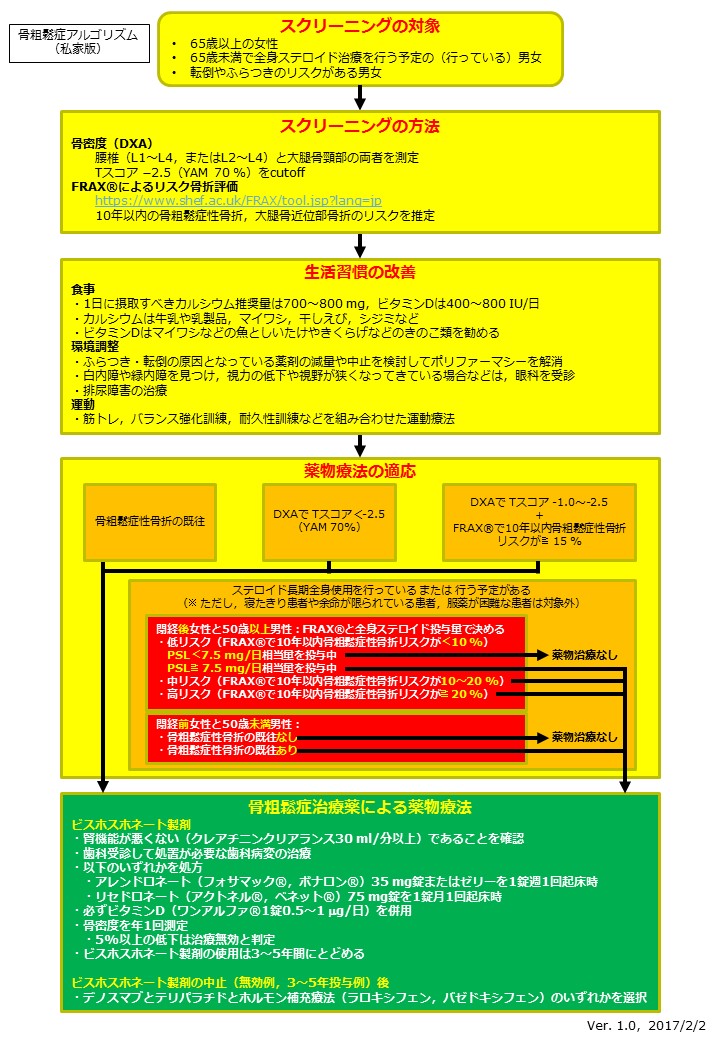 通常の骨粗鬆症患者ではビスホスホネート製剤は3年で中止し,他の薬剤に変更することが望ましいですが, ステロイド使用中患者の場合は若年であることが多いので,ビスホスホネート製剤は5年使用して,他の薬剤に変更します.
通常の骨粗鬆症患者ではビスホスホネート製剤は3年で中止し,他の薬剤に変更することが望ましいですが, ステロイド使用中患者の場合は若年であることが多いので,ビスホスホネート製剤は5年使用して,他の薬剤に変更します.
ビスホスホネート中止後はテリパラチド24ヶ月を第1選択とします.
テリパラチドをデノスマブよりも優先させる理由は,デノスマブを使用した後にテリパラチドを使用することができないからです.DATA switch study(Lancet 2015;386:1147)において,テリパラチド→デノスマブと変更すると骨密度が上昇し続けるのに対して,デノスマブ→テリパラチドと変更すると逆に骨密度が低下してしまうためです.これはデノスマブの作用機序であるRANKL阻害によって休眠状態にあった破骨細胞前駆細胞(Osteoclast
precursors)が、Teriparatideによって急速に破骨細胞へと分化するため、相対的に破骨細胞>骨芽細胞が活性化されるためと考えられます.また,デノスマブ中止後は急速に骨折リスクが上がってしまう(Osteoporos Int 2017;28:1723)ので,中止後はビスホスホネート製剤を開始します.
本項目のステロイド誘発性骨粗鬆症の診断と治療の執筆にあたっては,帝京ちば総合医療センター 血液・リウマチ内科の萩野昇先生に多大なご助言をいただきました.この場を借りて,深謝いたします.
※なんごろくの記載内容に間違いをご指摘頂ける方やご意見をお寄せいただける方は,是非,こちらまで御連絡下さい.


Copyrights(c)2004- Eishu NANGO
All rights reserved
禁無断転載
|























