|
English version is here.

アンケートにご協力を!
ご感想をお寄せ下さい
このページへリンクを張る際は,
お手数ですが
管理人までご一報ください
|
ホーム > なんごろく >
なんごろく−糖尿病
 米国糖尿病学会ADAの糖尿病診療指針(2014年版) (項目新設2013/1/11,最終更新2014/1/4) 米国糖尿病学会ADAの糖尿病診療指針(2014年版) (項目新設2013/1/11,最終更新2014/1/4)
米国糖尿病学会(American diabetic association: ADA)は,毎年年初に糖尿病診療指針(Position statement)を出しています.
2014バージョンの”Summary of Revisions to the 2014 Clinical PracticRecommendations”の全文と,”Executive Summary: Standards of Medical Care in Diabetes-2014”から,主なものを抜粋し和訳しました(全文訳でなくて,申し訳ありません.主に2型糖尿病の部分について取り上げています).ところどころ,私のコメントを付けてあります.
なお,変更点,フルバージョンは以下にあります.
変更点:Summary of Revisions to the 2014 Clinical PracticRecommendations
フルバージョン:Executive Summary: Standards of Medical Care in Diabetes-2014
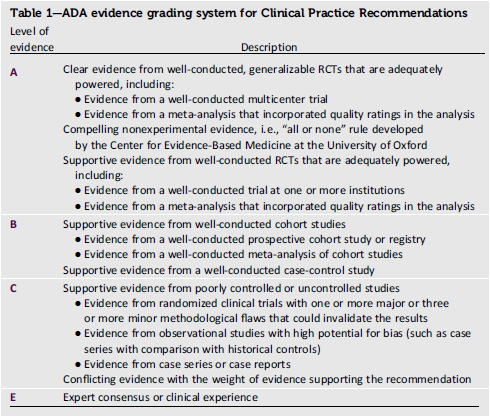
ADAのPosition statementはGRADE systemを使用していません.推奨度は独自の基準でA〜CおよびEが付けられていますので,注意のこと.
2013年版はこちら.
2013年からの変更点(Summary of Revisons to the 2014 Clinical Practice Recommendations)
Revisions to the Standards of Medical Care in Diabetes-2014
近年の新しいエビデンス関連してたくさんの微細な変更と明確になった推奨が加えられたが,以下の章にはより大きな変更が加えられた.
Section I.B. 糖尿病の診断は,A1Cが糖尿病の3つの診断基準の1つであることをはっきり明記した.
Section II.C. 1型糖尿病のスクリーニングは,特に親戚のスクリーニングを臨床研究センターで行うように,より明確な推奨になるよう変更された.
Section III. 妊娠糖尿病の発見と診断は,(世界糖尿病妊娠学会(International Association of Diabetes
and Pregnancy Study. Group: IADPSG)の方法を推奨していた以前の方法に対して,)最新の米国国立衛生研究所(NIH)のコンセンサスガイドラインを反映して,2つのスクリーニング法を提唱するよう変更された.
Section V.C.a. 血糖モニタリングは,頻発する夜間の低血糖と無自覚の低血糖に対するセンサー増強低血糖停止閾値ポンプが近年認可されたことを反映して,追加の連続的グルコースモニタリングを追加するよう変更された.
Sectioon V.D.2. 2型糖尿病の高血糖に対する薬物療法は,インスリンでない単剤治療の臨床試験の結果を踏まえ,3〜6ヶ月から3ヶ月に変更された.
Section V.D. 医学的栄養療法は,糖尿病成人に対する栄養療法のポジションステートメントのアップデートを反映して変更された.
Section VI.A.3. 抗血小板薬は,より一般的な治療への推奨に変更された(例,2剤抗血小板療法 対 aspirinとclopidogrelの併用療法).
Section VI.B. 腎症は,「微量アルブミン尿」と「顕性アルブミン尿」の用語が取り除かれ,アルブミン尿30〜299mg/24h(以前の微量アルブミン尿)とアルブミン尿≧300mg/24h(以前の顕性アルブミン尿)に置き換えるよう変更された.
Section VI.C. 網膜症は,網膜症がなければ,検査は2〜3年ごとから2年ごとに変更された.
Section VI.D. 神経障害は,神経障害性疼痛の治療オプションについてより多くの記述がなされるよう変更された.
Section VIII. 特殊な集団における糖尿病ケアは,甲状腺とセリアック病のスクリーニングについての現在のスタンダードを反映してアップデートされた.さらに,SERCHからの新規発症と有病割合データが取り入れられた.
Serction IX.A. 病院での糖尿病ケアは,入院患者でのスライディングスケールインスリンの単独使用は行わないようにアップデートされた. |
”Executive Summary: Standards of Medical Care in Diabetes-2014”の主要ポイント
文中のA〜C,Eは本診療ガイドライン中のエビデンスレベルを示しています(GRADE systemのgradingとは異なるので注意).
ところどころ,管理人による注釈をつけています.
糖尿病診断基準
- 以下の4つのいずれか(注:「Summary of Revision」には3つの基準と書かれていますが,4つです).
A1C≧6.5%.
空腹時血糖値(FPG)≧126mg/dL(7.0mmol/L).空腹とは,カロリー摂取のない時間が8時間以上と定義.
2時間血糖値≧200mg/dL(11.1mmol/L).WHOの提示する75gOGTTで測定する.
高血糖や高血糖クライシスの古典的な症状を呈する患者で,随時血糖値≧200mg/dL(11.1mmol/L).
- 明らかな高血糖がない場合には,再検して確認する.
症状のない患者での糖尿病の検査
- 症状のない患者における2型糖尿病と前糖尿病を見つけ出すための検査は,過体重か肥満(BMI≧25kg/m2)であり,かつ糖尿病のリスクファクターが他にある全ての成人で行うべきである.これらのリスクファクターのない患者yでは,45歳以上で検査を始めるべきである(B).
- 検査が正常の場合は,3年後以降に再検するのは合理的である(E).
- 糖尿病や前糖尿病の検査としては,A1C,FPG(空腹時血糖),75g OGTTが適切である(B).
- 前糖尿病であることが判明した患者では,他の心血管疾患(CVD)リスクファクターを同定し,可能なら治療する(B).
2型糖尿病発症予防
- 耐糖能異常(IGT)患者(A),空腹時血糖異常(IFG)患者(E),A1C 5.7〜6.4%の患者(E)は,体重7%減量を目標として,週150分以上のウォーキングなどの中強度の運動を行う効果的なサポートプログラムを勧められるべきである.
- 成功のためにはフォローアップのカウンセリングが重要であると思われる(B).
- 糖尿病発症予防の費用対効果にもとづいて,そのようなプログラムは第三者による支払いでカバーするべきである(B).
- 2型糖尿病発症予防のためのメトホルミン治療は,IGT患者(A),IFG患者(E),A1C 5.7〜6.4%の患者(E),特にBMI>35kg/m2,年齢<60歳,以前GDMになったことのある女性では,考慮してもよい(A).
- 前糖尿病患者では,糖尿病への進展を年1回以上モニタリングすることが勧められる(E).
- 修正可能なCVD(心血管疾患)のリスクファクターについて,スクリーニングと治療が勧められる(B).
A1C
- A1C測定は,治療ゴールに達していて血糖コントロールが安定している患者では年2回以上行いなさい(E).
- A1C測定は,治療を変更した患者や血糖ゴールに達していない患者では3ヶ月ごとに測定しなさい(E).
- よりタイムリーな治療変更の機会を得るために,A1Cのpoint-of-care (POC)(臨床現場での使用)での測定を行いなさい(E).
成人での血糖管理のゴール
- 7%程度以下へのA1Cの低下は,糖尿病による細小血管合併症を減らすことが示されており,糖尿病の診断後すぐであれば,大血管疾患の長期抑制とも関連がある.したがって,多くの妊娠していない成人糖尿病患者での妥当な血糖コントロール目標はA1C<7%である(B).
- 低血糖や他の治療の副作用が起きないならば,より厳しいA1Cのゴール(<6.5%のような)を提案することは妥当である.これに該当する患者は,糖尿病歴が短く,余命が十分長く,CVD(心血管疾患)のない患者である(C).
- もっと緩い目標A1C(例えば<8%)は,重症低血糖の既往,余命が短い,重度の細小血管障害や大血管障害がある,重度の併存疾患がある,糖尿病の自己管理教育(DSME)や適切な血糖モニタリング,インスリンを含めた多剤併用療法を十分に行なっているような長期罹患糖尿病患者では妥当である(B).(注:このような患者では下限(例えば>7%)も決めるべきだと思います)
2型糖尿病での薬剤選択
- 禁忌がなく認容性があるなら,2型糖尿病の第一選択薬はメトホルミンが良い(A).
- 新規発症の2型糖尿病で明らかな症状や高血糖,A1C高値がある場合は,インスリンを含めた治療から開始する(E).
- インスリンでない単剤治療で認容される最大量を3ヶ月使用してもA1Cが目標に到達・維持しない場合は,第2選択の経口血糖降下薬,GLP-1受容体作動薬またはインスリンを追加するを追加する(A).(注:どれでもいいと言われても,どれにすればいいか分からないので,困ってしまう.2013年末現在で細小血管障害,大血管障害の合併症や死亡を減らすことが証明されている薬剤は,メトホルミン以外には存在しない)
- 薬剤の選択には,患者中心のアプローチを用いるべきである.効果,コスト,副作用,体重に対する効果,併存疾患,低血糖リスクと患者の希望を考慮して決めなさい(E).
- 進行した2型糖尿病の性質のため,多くの2型糖尿病患者で最終的にインスリン療法が必要となる(B).
食事療法−一般的な推奨
- 全ての1型と2型の糖尿病患者は,全体の治療プランの効果的な要素として,栄養療法が勧められる(A).
- 前糖尿病と糖尿病患者は,個別医学栄養治療(medical nutrition therapy: MNT)を,それに熟達した管理栄養士によって受けるべきである(A).
- 糖尿病の栄養療法は経費節約になり(B),A1Cが下がるなどのアウトカムを改善する(A)ので,栄養療法は保険やその他の支払者から十分償還されるべきである(E).
食事療法−糖尿病管理におけるサプリメント
- ビタミンやミネラルのサプリメントが,それらの欠乏のない糖尿病患者で有効である明確なエビデンスはない(C).
- ビタミンEやCやカロテンなどの抗酸化物のルーチンの補充は効果についてのエビデンスが不足しており,また長期安全性に関連する懸念があるので,勧められない(A).
- n-3系(EPAとDHA)のサプリメントを心血管イベントの予防や治療のために糖尿病患者に勧めることは,エビデンスが支持しない(A).
- クロム,マグネシウム,ビタミンDといった微量栄養素を糖尿病患者の血糖コントロール改善のためにルーチンで使用することを支持するエビデンスは不十分である(C).
- シナモンやその他のハーブやサプリメントを糖尿病治療に使用することを支持するエビデンスは不足している(C).
- 全ての微量栄養素の摂取について,1日摂取量の推奨に見合う食物の選択を最適化するために,個別の食事の計画を行うことは妥当である(E).
食事療法−アルコール
- 糖尿病の成人がアルコールを飲むならば,控えめ(女性では1日1杯以下,男性では1日2杯以下)にすることをアドバイスするべきである(E).
- 糖尿病患者でのアルコール消費は,特にインスリン,インスリン分泌促進薬を使用している場合には,遅延性低血糖のリスクを増やす.遅延性低血糖の認識と管理についての教育が必要である(C).
食事療法−塩分
- 一般人での塩分摂取量<2,300mg/day(注:食塩5.75g相当)への減塩の推奨は,糖尿病患者で当てはまる(B).
- 糖尿病と高血圧の両方ある患者では,さらなる減塩を個人に合わせて行うべきである(B).
食事療法−2型糖尿病の一次予防
- 2型糖尿病発症のハイリスク患者では,中等度の減量(体重7%減量)と定期的な身体活動(週150分以上)の生活習慣改善に重点を置く構造的プログラムを,カロリー制限,食事脂肪摂取の制限とともに行うことで,糖尿病発症のリスクを減らすことができ,それゆえ推奨される(A).
- 2型糖尿病発症のハイリスク患者は,米国農務省(U.S. Department of Agriculture: USDA)の推奨である食物繊維(ファイバー14g/1,000kcal)と全粒穀物を含む食品(穀物摂取量の半分)を推奨する(B).
運動療法
- 成人糖尿病患者は,中等度の強度の有酸素運動(最大心拍数の50〜70%)を150分/週を,2日連続で運動しない日がないように週3日行うように勧めるべきである.(A)(注:意外に多くないです.毎日1万歩以上としている某推奨はやり過ぎです)
- 禁忌がない限り,2型糖尿病患者では週2回以上筋トレを行うように勧めるべきである(A)
ワクチン
- 生後6ヶ月以上の全ての糖尿病患者では,インフルエンザワクチンを年1回打つ(C).
- 2歳以上の全ての糖尿病患者に,肺炎球菌ワクチン(pneumococcal polysaccharide vaccine: PPV)を接種する.接種後5年を超えている65歳を超える患者では,再度接種する.その他の反復接種する適応は,ネフローゼ症候群,慢性腎疾患と,移植後のようなそれ以外の免疫抑制状態にある患者である(C).
- 19〜59歳の糖尿病患者でB型肝炎ワクチンを打っていない場合は打つ(C).
- B型肝炎ワクチンが未接種の60歳以上の糖尿病患者では接種を考慮する(C).
高血圧/血圧管理−スクリーニングと診断
- 血圧は毎回の受診の際に測定するべきである.血圧が上昇している患者を見たら,別の日に血圧を確認するべきである(B).
高血圧/ゴール
- 糖尿病合併高血圧は,収縮期血圧<140mmHgを目標に治療するべき(B).(注:ここが一番の変更点.2012年以前は糖尿病患者では<130mmHgでした.日本では現在でも<130mmHgです)
- 若年者で治療の負担にならないなど特定の患者では,<130mmHgといったより低い収縮期血圧を目標としてもよい(C).
- 糖尿病患者では,拡張期血圧<80mmHgを目標として治療するべき(B).(注:拡張期血圧の目標値はこれまでと変化ありません)
高血圧/治療
- 血圧>120/80mmHgの患者では,血圧を下げるために生活習慣を変えることを忠告するべき(B).
- 確実に血圧≧140/80mmHgであれば,降圧目標を達成するため,生活習慣治療に加えて薬物療法を行う(B).
- 高血圧に対する生活習慣治療とは,過体重の場合は減量,減塩,カリウム摂取,中等度の飲酒,身体活動度の増加といったDASHスタイルの食生活のことである(B).
- 糖尿病合併高血圧患者では,ACE阻害薬かARBで治療を開始する.一方の認容性が悪い場合は他方に変更する(C).(注:ACE阻害薬かARBかではなく,ACE阻害薬が第一選択が妥当だと思います.ARBはACE阻害薬より優れているとも同等とも言えません)
- 降圧目標達成のために多剤併用(最大用量を2剤以上)が必要になるのは一般的(B).
- 降圧剤は少なくとも1剤は眠前に投与する(A).(注:へぇ!そうなんだ)
- ACE阻害薬,ARB,利尿剤を使用している場合は,血清クレアチニン,eGRF,血清カリウムレベルをモニタリングするべき(E).
脂質異常症/脂質管理−スクリーニング
- ほとんどの成人糖尿病患者では,空腹時の脂質プロフファイルを年1回以上測定する(B).(注:極端に頻度が少ないと思います)
- 脂質の値が低リスク(LDLコレステロール<100mg/dL,HDLコレステロール>50mg/dL,中性脂肪<150mg/dL)の成人では,脂質の測定は2年ごとに繰り返せば良い(E).
脂質異常症/治療の推奨とゴール
- 糖尿病患者では,脂質プロファイルを改善するために,飽和脂肪,トランス脂肪,コレステロール摂取を減らし,n-3脂肪酸,粘性繊維(viscous
fiber),plant stanols/sterolsを増やし,減量し(必要な場合),身体活動を増やす生活習慣改善を勧めるべき(A).
- 以下の糖尿病患者では,ベースラインの脂質レベルに関係なく生活習慣治療に加えスタチンを投与するべきである(注:日本では心血管疾患の既往のない患者にスタチンを投与することの有用性は欧米人よりも小さく,必ずしもこれに従う必要はありません).
- 明らかな心血管疾患を合併する患者(A)
- 40歳以上の心血管リスク(心血管疾患の家族歴,高血圧症,喫煙,脂質異常症,アルブミン尿)を1つ以上持っている心血管疾患のない患者(A)
- 低リスク患者(40歳未満で心血管疾患なし)は,LDL>100mg/dLか心血管疾患の危険因子を多数保有している場合に生活習慣治療にスタチン療法を加えるよう検討するべき(C).
- 明らかな心血管疾患を持たない人ではLDLコレステロール<100mg/dLを目標(B).
- 明らかな心血管疾患を持つ人では,高用量スタチンを用いた<70mg/dLとより低いLDLコレステロール目標とすることも考える(B).
- 認容する最大量のスタチン治療でも上記目標値に到達しない場合は,代替の治療目標として,ベースラインからの30〜40%までのLDLコレステロール減少を目標とする(B).
- 中性脂肪<150mg/dL,HDLコレステロール>40mg/dL(男性)>50mg/dL(女性)が望ましい(C)が,LDLコレステロールを目標としたスタチン治療を行うのが望ましい(A).
- スタチン治療を上回る併用療法は無いので,通常は勧められない(A).
抗血小板薬
- 心血管リスクの高い(10年リスク>10%)の1型または2型糖尿病患者では,一次予防戦略としてアスピリン治療(75〜162mg/日)を考慮する.これは他の主要なリスクファクター(CVDの家族歴,高血圧症,喫煙歴,脂質異常症,アルブミン尿)を1つ以上持つ50歳を超えるほとんどの男性と60歳を超えるほとんどの女性が含まれる(C).
- 心血管リスクの低い(10年CVDリスク<5%,男性で50歳未満,女性で60歳未満で,他の主要なリスクファクターがない患者)糖尿病成人のCVD予防に対しては,出血による副作用が効果を相殺させてしまうので,アスピリンは勧めるべきではない(C).
- 多数の他のリスクファクターを持つこれらの年齢のグループ(例えば,10年リスクが5〜10%)は,臨床判断を要する(E).
- CVDの既往のある糖尿病患者では,二次予防戦略としてアスピリン治療(75〜162mg/日)を行いなさい(A).
- CVDのある患者で,アスピリンアレルギーの記録がある者は,クロピドグレル(75mg/日)を用いるべきである(B).
- 2剤併用療法を急性冠症候群(ACS)後の1年間行うのは合理的である(B).
禁煙
- 全患者に禁煙するように勧告する(A).(注:糖尿病の治療を一生懸命やっても,喫煙を野放しにしていては意味がありません)
- ルーチンの糖尿病ケアの要素の1つとして,禁煙カウンセリングとその他の治療法を含む(B).
冠動脈疾患−スクリーニング
- 症状のない患者では,心血管疾患の危険因子を治療してもアウトカムが改善しないので,冠動脈疾患のルーチンでのスクリーニングは勧められない(A).
冠動脈疾患−治療
- 心血管疾患の合併が明らかな患者では,心血管イベントのリスクを減らすために,ACE阻害薬(C)と,禁忌で無い限りアスピリンとスタチン(A)での治療を考慮する.(注:ARBではなくACE阻害薬である点に注意です)
- 心筋梗塞の既往のある患者では,イベント後2年以上はβ遮断薬を継続するべきである(B).
- 症候性の心不全患者では,チアゾリジン系による治療を避けるべきである(C).(注:心不全がなくても,チアゾリジン系を用いる理由がないです)
- 安定したうっ血性心不全(CHF)患者では,腎機能が正常ならメトホルミンを使った方がいいが,うっ血心不全が不安定だったり,入院中の患者では使用するべきではない(B).
腎症−全般的な推奨
- 腎症のリスクを減らしたり進展を遅らせるためには,血糖コントロールを厳格にする(A).
- 腎症のリスクを減らしたり進展を遅らせるためには,血圧コントロールを厳格にする(A).
腎症−スクリーニング
- 5年以上経過した1型糖尿病患者と全ての2型糖尿病患者の診断時には,年1回の尿中アルブミンの定量検査を行う(B).
腎症−治療
- 糖尿病性腎症の一次予防としてのACE阻害薬やARBは血圧が正常で尿中アルブミン<30mg/24hの糖尿病患者では推奨されない(B).
- 妊娠していない患者で,尿中アルブミン濃度が中等度(30〜299mg/day)(C)か高度(>300mg/day)(A)に増加している場合は,ACE阻害薬とARBのいずれかが推奨される(ただし,いずれも併用療法ではなく).
- 糖尿病性腎症(アルブミン尿>30mg/24h)を合併した糖尿病患者で食事中の蛋白量を減らすことは,血糖値,心血管系リスク,GFR減少の経過を変えるわけではないので,勧められない(A).
- ACE阻害薬,ARB,利尿剤が使用されている場合は,血清クレアチニンとカリウム値が上がってこないかどうかを評価する(E).
- 治療への反応と疾患の増悪を評価するために尿中アルブミン排泄を継続的にモニターすることは合理的である(E).
- eGFR<60mL/min/1.73m2の場合は,慢性腎疾患(CKD)の合併症の評価と管理を行う(E).
- 腎疾患の原因が不明,あるいは管理が困難,進行した状態の場合は,腎疾患の管理に経験のある医師に相談する(B).
網膜症−全般的な推奨
- 網膜症のリスクを減らしたり進展を遅らせるためには,血糖コントロールを厳格にする(A).
- 網膜症のリスクを減らしたり進展を遅らせるためには,血圧コントロールを厳格にする(A).
網膜症−スクリーニング
- 2型糖尿病患者は,糖尿病と診断されたら直ちに眼科医の包括的な検眼を受けるべきである(B).(注:プライマリ・ケア医の眼底診察ではいけません)
- 検眼で網膜症がないと判定された場合は,以後は2年に1度の検査を考慮してもよい.糖尿病性網膜症がある場合は,1型糖尿病と2型糖尿病患者は以降年1回,眼科医け検眼士の診察を受けるべきである.網膜症が進行している場合では,より頻繁な診察が必要になる(B).
- 高画質眼底写真を用いると,臨床的に有意な網膜症を最もよく見つけることができる.画像の解釈は訓練された眼科医によって行われるべきである.網膜写真は網膜症のスクリーニングツールとして使われることがあるが,包括的な検眼で行われるものではない.最初に行い,その後は眼科医が必要と考えた場合に行う(E).
網膜症−治療
- あらゆる重症度の黄斑浮腫,重度の非増殖性糖尿病性網膜症(NPDR),全ての増殖性糖尿病性網膜症(PDR)の患者は直ちに糖尿病性網膜症の管理と治療の知識と経験を有する眼科医に相談する(A).
- レーザー光凝固療法は,高リスクPDR,臨床的に有意な黄斑浮腫,重度のNPDRの一部の患者の視力喪失のリスクを減らすために行われる(A).
- 抗血管上皮成長因子(VEGF)療法は糖尿病性黄斑浮腫に行われる(A).
- 網膜症の存在は,心保護目的のアスピリン療法の禁忌ではなく,これによって網膜出血の危険が増えることはない(A).
神経障害
- 2型糖尿病と診断されたとき,ないしは1型糖尿病で診断から5年経過した時点で,遠位対称性多発神経症(DPN)のスクリーニングを行い,その後は毎年,簡易的な臨床テストを継続するべきである.(B).
- 電気生理学的検査が必要になることは,臨床的な特徴が非定型的な場合除いて稀である(E).
- 心血管自律神経症(CAN)の徴候や症候のスクリーニングは,2型糖尿病と診断されたとき,ないしは1型糖尿病で診断から5年経過した時点で行うべきである.特別な検査が必要になることは稀で,管理やアウトカムには影響しないと考えられる(E).
- 痛みのあるDPNや自律神経神経症に関連した特異的症候を改善するための薬剤は,痛みを減らし(B),患者のQOLを改善する(E)ので,推奨される.
フットケア
- 全ての糖尿病患者は,潰瘍や足切断を予測するリスクファクターを明らかにするために,年1回の包括的な足の診察を行う.足の診察は,視診,足背動脈の評価,防御感覚(protective
sensation)の喪失(LOPS)(10gモノフィラメントと,次のいずれかを用いる:128Hzの音叉を用いた振動覚,針による痛覚,アキレス腱反射,振動覚閾値)の診察が含まれる,(B).(注:糖尿病性神経障害の評価として,病歴の評価であるISDによる神経障害症候質問紙と身体所見の評価であるMNSIを行うのが望ましいです)
- すべての糖尿病患者に,一般的な足のセルフケアの教育を行う(B).
- 足潰瘍やそのリスクの高い足のある患者,特に潰瘍や足切断の既往のある患者では,多職種によるアプローチが推奨される(B).
- 喫煙者,LOPSと構造的な異常のある患者,下肢の合併症の既往のある患者は,予防的なケアの継続と生涯に渡るサーベイランスのために,フットケアの専門家に相談する(C).
- 末梢動脈疾患(PAD)の最初のスクリーニングは,間欠性跛行の病歴と足背動脈の触診で評価を行うべきである.多くのPAD患者では症状がないので,ABIを行う(C).
- 明らかな間欠性跛行やABIの以上がある患者はさらなる血管評価と運動療法,内科的治療,手術療法を考慮する(C).
入院中の患者の血糖コントロール
- 糖尿病退院時計画は入院時より開始し,退院時には明確な糖尿病管理の指示が提示されるべきである(E).
- スライディングスケールインスリンの単独使用は,入院管理では行うことが勧められない(E).
- 入院した全ての糖尿病患者はカルテにある糖尿病に関する情報を明確にするべきである(E).
- 全ての糖尿病患者は血糖モニタリングを行い,その結果はヘルケアチームの全てのメンバーが利用できるようにするべきである(E).
- 血糖のゴールは以下のとおり.
- 集中治療患者:持続する高血糖に対して,180mg/dLを超えないようにインスリン治療を始めるべきである.一旦インスリン治療を開始したら,大多数の集中治療患者では血糖を140〜180mg/dLの間にすることが勧められる(A).
- 110〜140mg/dLといったより厳格な目標は,低血糖が起こらなければ,患者によっては適しているかもしれない(C).
- 集中治療患者では,重度低血糖のリスクを増加させることなく目標とする血糖の範囲に効果的よくかつ安全に到達することが実証されているインスリン静注プロトコールを必要とする(E).
- 非集中治療患者:特定の血糖目標のエビデンスは明らかになっていない.インスリンで治療する場合は,食前血糖値<140mg/dL,随時血糖値180mg/dLとするのが合理的で,安全に達成することができる.より厳格な目標は以前に厳格に血糖管理して安定していた患者では適しているかもしれない.重度の併存疾患のある患者では,より緩い目標が適しているかもしれない(E).
- 非集中治療患者では,基礎,食事性,修正の要素を踏まえた定時打ちのインスリンが,血糖目標に到達・維持するのに好ましい方法である(C).
- 糖尿病でない患者でも,高用量糖質コルチコイド治療,経管栄養,TPN,オクトレオチドや免疫抑制剤など高血糖のハイリスクと関連する治療を受けている場合は,全例で血糖モニタリングを行うべきである(B).高血糖の持続が明らかになった場合は,糖尿病患者と同じ血糖目標として治療することを考慮する(E).
- 低血糖管理プロトコールを,それぞれの病院や病院群で採用して実行するべきである.低血糖の予防や治療のプランは各患者で確立されるべきである.院内での低血糖エピソードはカルテに記録し,証拠として残すべきである(E).
- 入院2〜3ヶ月前のA1Cの結果が得られない場合は,入院した糖尿病患者はA1C測定を考慮されるべきである(E).
- 入院中に高血糖が判明した糖尿病と診断されていない場合は,他のリスクファクターとともにA1C測定を考慮されるべきである(E).
- 糖尿病と診断されたことのない患者が入院中に高血糖出会った場合は,フォローアップの検査とケアについて適切なプランを決めて退院時に記録するべきである(E).
ADA Position StatmentにおけるGrading system
謝辞
ADA Position Statement 2014の内容解説にあたっては,MD Anderson Cancer Centerの佐々木宏治先生に訳語などのチェックをしていただきました.この場を借りて感謝いたします.
※なんごろくの記載内容に間違いをご指摘頂ける方やご意見をお寄せいただける方は,是非,こちらまで御連絡下さい.


Copyrights(c)2004- Eishu NANGO
All rights reserved
禁無断転載
|
